Huminsulin® Basal Cartouches de 3,0 ml à 100 U.I./ml pour le Pen de 3,0 ml
Information destinée aux patients en Suisse
Qu’est-ce que Huminsulin Basal et quand doit-il être utilisé ?
L’Huminsulin Basal contient de l’insuline dont la structure est identique à l’insuline d’origine humaine.
L’entrée en action et la durée de l’effet d’une insuline déterminée dépendent de la dose appliquée, du lieu d’injection, de l’apport de sang, de la température et de l’activité physique.
Par conséquent l’effet peut varier considérablement d’un patient à l’autre, de même que chez un même patient à des heures différentes. Les valeurs moyennes suivantes ont été mesurées:

L’Huminsulin Basal est utilisé sur prescription du médecin pour toutes les formes de diabète qui nécessitent un traitement par l’insuline.
Les cartouches ont été exclusivement développées et testées pour être utilisées avec un Pen Lilly. Lire attentivement le mode d’emploi avant toute utilisation du Pen.
Selon prescription du médecin.
De quoi faut-il tenir compte en dehors du traitement ?
Le site d’injection doit être constamment changé dans la zone d’injection recommandée afin d’éviter des modifications cutanées (voir la rubrique «Comment utiliser Huminsulin Basal ?»). L’insuline peut être moins efficace si vous injectez dans une zone où le tissu sous-cutané a changé (par exemple, bosses, nodules). Si vous injectez ensuite dans une autre zone de la peau non affectée, votre corps peut recevoir trop d’insuline (voir la rubrique «Quels effets secondaires Huminsulin Basal peut-il provoquer ?»).
Quand Huminsulin Basal ne doit-il pas être utilisé ?
Ne pas administrer de l’insuline lors de symptômes d’hypoglycémie (baisse du taux sanguin du sucre) et lors de tumeurs sécrétrices d’insuline (insulinomes).
Hypersensibilité à l’un des constituants du produit.
Lors d’une hypersensibilité à une insuline spécifique d’une espèce animale, il faudra vérifier la tolérance à l’Huminsulin Basal par des tests cutanés (intradermiques).
Une grave allergie à l’insuline (de type immédiat) doit susciter une nouvelle conception de la thérapie du diabète.
Une réaction immunologique croisée entre l’insuline humaine et animale est possible.
Quelles sont les précautions à observer lors de l’utilisation de Huminsulin Basal ?
Les diabétiques traités à l’insuline présentent en principe un risque d’hypoglycémie, surtout lors d’administration irrégulière du médicament, lors de prises irrégulièes de nourriture, avec de fortes variations des concentrations sanguines de glucose, lors d’une moyenne anormalement basse des concentrations sanguines du glucose ou, encore, en début de traitement.
La consommation d’alcool augmente encore ce risque (l’alcool inhibe la transformation d’amidon en sucre dans le foie, qui devrait être libéré dans la circulation sanguine).
La prudence est également de mise si vous avez présenté par le passé des hypoglycémies graves ou si vous tentez d’obtenir des glycémies particulièrement basses en faisant par ex. des injections multiples avec les Pen selon le principe du bolus de base.
Atténuation des symptômes d’alerte d’une hypoglycémie
Dans certaines situations, entre autres également après le passage d’une insuline d’origine animale à une insuline d’origine humaine, les signes d’alerte de l’hypoglycémie peuvent être atténués, si bien qu’une hypoglycémie peut survenir de façon inattendue: voir rubrique «Quels effets secondaires Huminsulin Basal peut-il provoquer ?».
A titre de mesure préventive, ayez toujours sur vous du sucre de raisin, des morceaux de sucre ou quelque chose de sucré (pas de succédané de sucre) que vous puissiez absorber dès les premiers symptômes d’hypoglycémie. Vous devez toujours porter sur vous votre carte de diabétique.
Ceci est important, car ces médicaments peuvent influer sur l’activité de l’insuline et/ou sur la glycémie. Dans ce cas, il peut être nécessaire d’adapter la dose d’insuline administrée afin d’éviter un taux de sucre dans le sang trop élevé ou trop faible.
Pensez-y non seulement lorsque vous prendrez un nouveau médicament, mais aussi lorsque vous cesserez de le prendre.
La liste suivante donne des exemples d’interactions avec d’autres médicaments; votre médecin ou votre pharmacien en possède une liste détaillée!
Parmi les médicaments qui peuvent faire baisser la glycémie, on peut citer certains médicaments destinés au traitement de l’hypertension, de maladies infectieuses, de la dépression, de la fièvre et des douleurs (aspirine). L’alcool peut renforcer dangereusement une hypoglycémie (faible taux de sucre). Les bêtabloquants peuvent atténuer ou masquer les signaux d’alerte d’une hypoglycémie.
Parmi les médicaments qui peuvent faire monter la glycémie, on peut citer les contraceptifs oraux, les corticostéroïdes, certains traitements contre le SIDA, l’asthme ou l’allergie, ainsi que certains neuroleptiques et diurétiques.
La consommation de marijuana peut aussi provoquer une augmentation du taux de sucre dans le sang.
(On possède peu d’informations sur l’effet d’autres substances illégales sur la glycémie.)
Il y a quelques médicaments avec lesquels la glycémie peut soit augmenter, soit baisser.
Demandez toujours à connaître les interactions possibles lorsqu’on vous prescrit un médicament nouveau pour vous ou lorsque vous achetez un médicament en pharmacie. Sachez que des interactions avec d’autres médicaments ne sont pas toujours prévisibles et qu’il faudrait souvent effectuer des mesures de la glycémie.
Certains patients avec un diabète de type II ancien et une maladie cardiaque ou un antécédent d’accident vasculaire cérébral, qui étaient traités avec des thiazolidinediones (ce sont d’autres médicaments pour le traitement du diabète) et l’insuline ont développé une insuffisance cardiaque. Informez votre médecin le plus rapidement possible si vous avez des signes d’insuffisance cardiaque tels qu’un essoufflement inhabituel ou une augmentation rapide de poids ou un gonflement localisé (œdème).
Ce médicament peut affecter les réactions, l’aptitude à conduire et la capacité à utiliser des outils ou des machines!
Veuillez informer votre médecin ou votre pharmacien si
– vous souffrez d’une autre maladie
– vous êtes allergique
– vous prenez déjà d’autres médicaments (même en automédication!) ou utilisez déjà d’autres médicaments en usage externe.
Ce médicament contient moins de 1 mmol (23 mg) de sodium par unité de dosage, c.-à-d. qu’il est essentiellement «sans sodium».
Huminsulin Basal peut-il être utilisé pendant la grossesse ou l’allaitement ?
Informez votre médecin si vous planifiez une grossesse, si vous êtes enceinte ou si vous allaitez.
Huminsulin Basal peut être utilisé pendant la grossesse et l’allaitement.
Si vous envisagez une grossesse ou si vous êtes enceinte, il convient d’équilibrer et de contrôler la glycémie de façon particulièrement soigneuse. Les besoins en insuline diminuent légèrement au cours du premier trimestre de la grossesse, puis ils augmentent. Ils diminuent de nouveau après la naissance.
Si vous allaitez, le dosage de votre insuline devra peut-être être adapté ainsi que votre régime alimentaire. Demandez conseil à votre médecin.
Comment utiliser Huminsulin Basal ?
La posologie doit être établie par le médecin traitant en fonction de la situation métabolique individuelle et du mode de vie du patient.
La quantité d’insuline prescrite par le médecin, le délai entre l’injection et la prise du repas, la répartition de la prise quotidienne d’aliments (régime) et les activités physiques quotidiennes doivent être respectés scrupuleusement et ne doivent pas être modifiés par le patient lui-même.
La durée d’utilisation d’Huminsulin sera fixée par le médecin traitant.
La dose journalière est habituellement répartie sur plusieurs doses unitaires qui seront administrées 30 à 45 minutes avant les repas par injection sous-cutanée (sous la peau).
Le patient reçoit généralement des instructions sur l’utilisation correcte des cartouches de la part d’un personnel hospitalier formé. Respecter exactement le mode d’emploi du Pen.
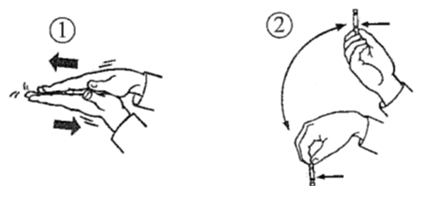
Recommandations pour l’homogénéisation:
Faites tout d’abord rouler la cartouche 10 fois entre les paumes de la main, puis faites-la basculer 10 fois de haut en bas (angle de 180°) comme sur les illustrations 1 et 2.
Avant la mise en place dans le Pen, vérifiez encore une fois si le contenu de cartouche est mélangé de façon homogène (aspect trouble ou laiteux uniforme); répétez si nécessaire les instructions mentionnées précédemment.
Après la mise en place de l’ampoule dans le Pen, répétez de nouveau 10 fois les recommandations d’homogénéisation mentionnées précédemment (voir illustrations 1 et 2).
La cartouche ne devra pas être utilisée si, après avoir respecté les recommandations d’homogénéisation, vous remarquez un trouble, des corps étrangers ou des dépôts de produit sur la paroi en verre de la cartouche.
S’il apparaît des bulles d’air, maintenez le Pen verticalement, pointe dirigée vers le haut, et tapotez sur la face externe du Pen jusqu’à ce que les bulles d’air montent. Nettoyez l’aiguille à l’aide d’une dose de 2 U.I. Répétez cette manoeuvre jusqu’à ce qu’apparaisse une goutte d’insuline au bout de l’aiguille. Quelques bulles d’air pourraient rester piégées dans l’ampoule cylindrique. L’air en lui-même est inoffensif, mais des bulles d’air trop volumineuses peuvent diminuer la précision de la dose d’insuline administrée.
La cartouche est munie d’une échelle graduée permettant le contrôle de la quantité restante d’insuline. Les intervalles entre les repères correspondent à 10 U.I. N’utilisez plus une cartouche lorsque la tête du piston se trouve au niveau du repère de couleur ou au-dessous.
Recommandations pour l’homogénéisation (illustrations 1 et 2):
L’insuline est injectée par voie sous-cutanée (sous la peau) à l’aide d’un Pen Lilly approprié. L’injection sous-cutanée est effectuée au mieux par le patient lui-même au niveau des bras, des cuisses, des fesses ou de la paroi abdominale.
A chaque injection, le site d’injection sera changé uniquement à l’intérieur de la zone recommandée par le médecin et le site ne sera pas massé.
Il faudra prendre garde à ne pas blesser un vaisseau sanguin. Huminsulin Basal ne doit pas être administré par voie intraveineuse.
Les cartouches sont construites de façon à empêcher tout mélange avec d’autres insulines dans la cartouche.
L’effet d’une association des produits Huminsulin et d’insulines d’origine animale n’a pas été étudié et ceci n’est pas recommandé.
Une fois toute l’insuline utilisée, les cartouches ne peuvent pas être remplies de nouveau.
Afin d’éviter une éventuelle transmission de maladies, chaque cartouche ne doit être utilisée que par une seule personne, même si l’aiguille a été changée.
Attention, ces cartouches d’insuline contiennent 100 U.I./ml. Les cartouches ont été exclusivement développées et testées pour être utilisées avec un Pen Lilly.
Avant l’utilisation, assurez-vous que le mode d’emploi fourni avec le Pen mentionne bien «Huminsulin» ou «cartouches Lilly». Le mode d’emploi du Pen doit être suivi exactement.
Le surdosage entraîne une hypoglycémie et doit être traité en premier lieu par la prise orale de sucre de raisin ou de sucre lorsque l’épisode hypoglycémique est léger. Une hypoglycémie modérément sévère peut être contrôlée par l’injection de glucagon dans un muscle ou sous la peau. Veuillez prévenir dans tous les cas votre médecin.
Ne changez pas de votre propre chef le dosage prescrit. Adressez-vous à votre médecin ou à votre pharmacien si vous estimez que l’efficacité du médicament est trop faible ou au contraire trop forte.
Quels effets secondaires Huminsulin Basal peut-il provoquer ?
1) La réaction aiguë indésirable la plus importante et la plus dangereuse pour la santé liée à un traitement par l’insuline est l’hypoglycémie.
a) Les signes suivants évoquent une hypoglycémie:
Sueurs, sensation de faim, tremblement (symptômes d’alerte dits neuro-végétatifs, développés par réaction de l’organisme à l’hypoglycémie), palpitations cardiaques, maux de tête et troubles de la concentration, modifications du comportement et troubles de la conscience (agitation, irritabilité, agressivité, état confusionnel, obnubilation) et troubles de la coordination, de la vue ou de l’élocution. Ces symptômes apparaissent parce que le cerveau est sous-alimenté en sucre. Sans traitement, ils peuvent conduire à une perte de conscience.
b) Atténuation/modification des signes d’alerte d’une hypoglycémie:
Lorsque le taux sanguin de glucose est stabilisé à des valeurs basses mais aussi notamment en présence d’un diabète de longue date et lors d’un changement de préparation, les symptômes d’alarme végétatifs de l’hypoglycémie peuvent être également affaiblis. Certains patients ont également fait cette observation lors du passage de l’insuline animale à l’insuline humaine, ou même quelquefois lors d’une substitution de produit. Une hypoglycémie peut alors se manifester également d’emblée et de façon inattendue par des troubles de la concentration, des modifications du comportement et des troubles de la conscience, si bien que la prise de sucre est trop tardive. Soyez vous-même attentif à cette altération des symptômes et signalez-la à votre entourage.
Un changement de préparation ne doit avoir lieu que sous un contrôle minutieux du médecin et en fonction d’instructions correspondantes. De même, la dose et l’horaire d’injection ne doivent être modifiés qu’après discussion avec le médecin ou sur sa prescription.
c) Traitement de l’hypoglycémie:
Informez vos amis et vos collègues de travail de votre maladie, des signes d’hypoglycémie et des mesures à prendre dans une telle situation.
Prenez du sucre de raisin ou du sucre en morceaux (au moins 3 à 4 morceaux) aux premiers signes d’hypoglycémie. Lorsque la vigilance est intacte, du sucre en morceaux peut être placé par un tiers dans l’espace compris entre la joue et les dents. Des personnes de votre entourage peuvent être également instruites par votre médecin sur la manière dont on administre du glucagon 0,5 à 1 mg par voie sous-cutanée (en principe, comme l’insuline, dans le tissu adipeux sous-cutané). Vous devrez prendre ensuite le plus vite possible des aliments riches en sucres/hydrates de carbone.
Le médecin devra être informé aussi rapidement que possible de chaque réaction hypoglycémique et de l’heure à laquelle elle a eu lieu, afin qu’il puisse contrôler l’équilibrage du diabète.
d) Causes de l’hypoglycémie:
Sont à considérer notamment la suppression d’un repas, des activités physiques inhabituelles, des nausées, rarement une diarrhée ou un surdosage en insuline. La stabilisation du taux sanguin de glucose est à vérifier après chaque hypoglycémie grave.
2. Taux de sucre excessif dans le sang
Hyperglycémie: Un coma diabétique peut être la conséquence d’une concentration sanguine excessive de glucose. Les causes éventuelles peuvent être: l’omission ou la réduction des injections d’insuline ou un besoin accru d’insuline suite à une infection ou à une autre maladie. Le coma diabétique évolue lentement pendant des heures et des jours. Consultez immédiatement un médecin aux premiers signes (soif, émission de quantités importantes d’urine, manque d’appétit, fatigue, peau sèche, respiration rapide et profonde ainsi que présence d’une quantité importante de glucose et d’acétone dans l’urine).
3. Autres effets indésirables
Au début du traitement, une accumulation de liquide tissulaire au niveau du site d’injection et une modification de l’acuité visuelle peuvent s’observer. Mais, la plupart du temps, ces effets indésirables disparaissent d’eux-mêmes au fil du traitement.
Une perte ou une augmentation du tissu graisseux peut s’observer dans des cas isolés au niveau du site d’injection. Des bosses sous la peau peuvent également se développer en raison de l’accumulation d’une protéine appelée amyloïde (amylose cutanée, la fréquence de cet effet indésirable est inconnue). Ces symptômes peuvent être réduits ou totalement évités par un changement constant du point d’injection.
On observe également très rarement des réactions allergiques au niveau du site d’injection sous forme d’une rougeur cutanée discrète. Lorsque la rougeur est prononcée, associée à un prurit et à une urticaire et qu’elle s’étend rapidement au-delà du site d’injection, il convient de prévenir immédiatement votre médecin traitant!
Le médicament n’est pas approprié lors d’une hypersensibilité aux conservateurs (phénol, métacrésol) ou à la protamine, qui s’observe dans quelques rares cas isolés. Dans un tel cas, votre médecin décidera de changer le produit ou non.
Si vous remarquez des effets secondaires, veuillez en informer votre médecin, votre pharmacien. Ceci vaut en particulier pour les effets secondaires non mentionnés dans cette notice d’emballage.
À quoi faut-il encore faire attention ?
Ce médicament ne doit pas être utilisé au-delà de la date figurant après la mention <EXP> sur le récipient.
Il convient de consulter votre médecin traitant dans toutes les occasions qui exigent une modification du traitement telles que des contraintes physiques ou psychiques importantes, des infections fébriles, d’autres affections associées (nausées, vomissements) ou une grossesse.
Respectez les contrôles réguliers prescrits par le médecin.
Tout nouveau médecin traitant doit être informé de l’existence du diabète (carte de diabétique) lors d’un changement imprévu de médecin, par exemple lors d’un traumatisme ou de la survenue d’une maladie au cours d’un voyage.
Le nouveau diabétique devrait participer à des réunions de formation pour diabétiques.
Délai d’utilisation après ouverture
Après l’installation d’une cartouche d’insuline dans le Pen, la durée de conservation de l’insuline à température ambiante (15-25 °C) est de 4 semaines pour les ampoules de 3,0 ml (éviter l’exposition directe aux rayons du soleil). Passé ce délai, l’ampoule ne doit plus être utilisée, même si elle contient encore de l’insuline.
Remarques concernant le stockage
Conserver au réfrigérateur (2-8°C).
Ne pas congeler.
Conserver le récipient dans son carton pour le protéger de la lumière.
Conserver hors de portée des enfants.
Remarques complémentaires
Ne pas exposer à des températures élevées ni au soleil.
Pour de plus amples renseignements, consultez votre médecin ou votre pharmacien, qui disposent d’une information détaillée destinée aux professionnels.
Que contient Huminsulin Basal ?
Huminsulin Basal (NPH) 100 U.I./ml
Principes actifs
1 ml de solution contient 100 U.I. de Protamine-insuline* isophane (cristalline)
* Insuline humaine produite à partir d’Escherichia coli génétiquement modifiées.
Excipients
Oxyde de zinc, glycérol, phosphate disodique heptahydraté, hydroxyde de sodium (pour ajuster le pH), acide chlorhydrique dilué (pour ajuster le pH), métacrésol, phénol, eau pour préparations injectables.
Teneur totale en sodium: 0,6 mg/ml.
Numéro d’autorisation
51750 (Swissmedic)
Où obtenez-vous Huminsulin Basal ? Quels sont les emballages à disposition sur le marché ?
En pharmacie, sur ordonnance médicale.
Emballages de 5 cartouches de 3,0 ml (pour le Pen de 3,0 ml).
Autres formes pharmaceutiques de Huminsulin Basal avec information destinée aux patients séparée:
Huminsulin Basal KwikPen
Titulaire de l’autorisation
Eli Lilly (Suisse) SA Vernier/Genève
Cette notice d’emballage a été vérifiée pour la dernière fois en septembre 2021 par l’autorité de contrôle des médicaments (Swissmedic).
Source : Swissmedicinfo.ch
Remarques :
– L’équipe de Creapharma.ch a copié à la main le contenu de Swissmedicinfo le 04.03.2022, attention il ne s’agit pas de la date de mise à jour de la notice du médicament, la date de dernière mise à jour de la notice du médicament est mentionnée dans le paragraphe en gras juste ci-dessus.
– Comme information interne à Creapharma.ch, il s’agit de la 1ère mise à jour de cette page depuis le lancement début 2021 de cette rubrique. MAJ 1 (04.03.2022)
– Swissmedicinfo informe via son site Internet les médicaments mis à jour (via rubrique “Textes modifiés”). Creapharma.ch s’engage dans un délai maximum de 30 jours à mettre à jour chaque page médicament provenant de Swissmedicinfo (rubrique Informations destinées aux patients). Cela signifie que pendant quelques jours cette page ne puisse pas être 100% mise à jour. Pour une information toujours mise à jour (actuelle), consultez directement le site Swissmedicinfo.


