Lire aussi nos questions fréquentes actualisées : Questions fréquentes (FAQs) sur le variant Omicron
Dernière mise à jour : 01.04.2021 – Le féminin – la Covid-19 – a été adopté
Ci-dessous, Creapharma.ch (sous la direction de Xavier Gruffat, pharmacien suisse) a rassemblé les principales questions fréquentes sur la Covid-19. Nous essayons au mieux de mettre à jour la page, les références se trouvent dans le texte et en bas de page. En cas d’erreurs contactez-nous
Pour le nombre de cas et de morts de la Covid-19, cliquez-ici
SYMPTÔMES/ÂGES
Quels sont les premiers symptômes de la Covid-19 ?
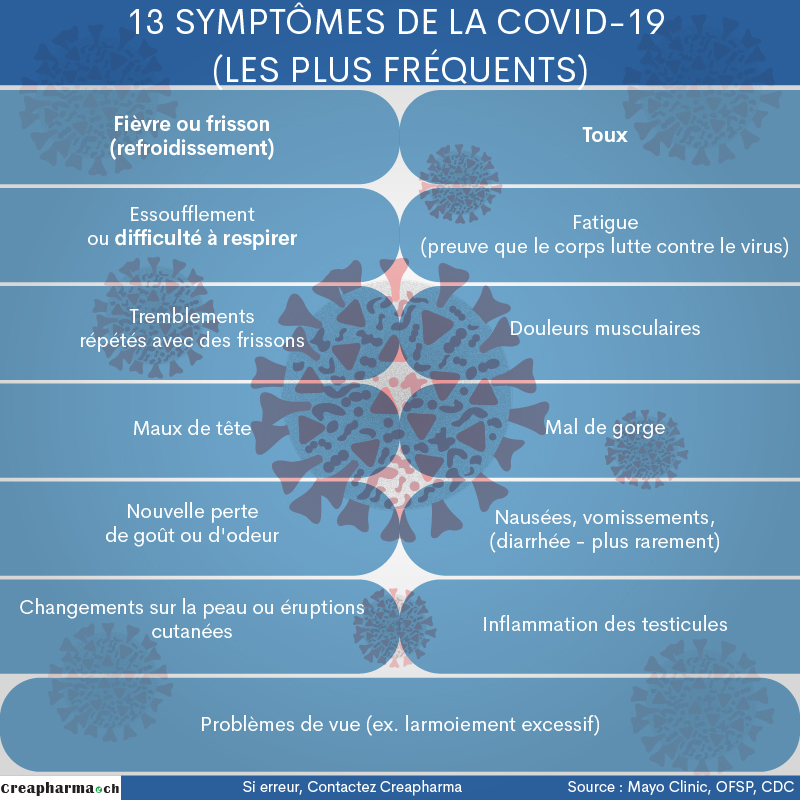
Les premiers symptômes les plus fréquents de la Covid-19 sont la fièvre dans 98% des cas, la toux dans 76% et des douleurs ou fatigue dans 44% des cas1. D’autres sources mentionnent un pourcentage de fièvre un peu inférieur.
Des symptômes moins fréquents peuvent apparaître : maux de tête, rarement des douleurs musculaires, des nausées et des diarrhées.
En août 2020, un article anglais du magazine de référence The Economist estimait en citant notamment les CDC américains que les premiers symptômes les plus fréquents, ceux présents au moment du test positif par PCR à la Covid-19, étaient la fatigue dans environ 70% des cas, la toux dans un peu plus de 60% des cas, le mal de tête dans un peu plus de 60% des cas, la perte d’odorat ou du goût dans un peu plus de 50% des cas, une difficulté à respirer (shortness of breath en anglais) dans un peu plus de 30% des cas, une douleur dans la poitrine dans un peu moins de 30% des cas et une confusion mentale dans environ 20% des cas. Comme on peut le constater, la fièvre qui est très fréquente n’a pas été prise en compte comme symptôme dans cet article de The Economist.
Découvrez tous les symptômes de la Covid-19
Combien de temps durent les symptômes ?
Dans la plupart des cas bénins de Covid-19, les symptômes légers comme la fièvre ou la toux persistent pendant quelques jours avant le rétablissement 2. Cela dit, la toux notamment peut persister pendant 20 jours, voire plus. La fièvre peut aussi durer plus d’une semaine, dans ce cas il faut consulter un médecin (dans un premier temps par téléphone par exemple, sauf urgence).
Lors de symptômes graves comme une pneumonie virale provoquée par le Covid-19, la pneumonie se soigne en milieu hospitalier en au moins 15 jours. Mais la maladie peut évoluer en pneumonie bactérienne, ce qui peut prolonger encore plus la durée de l’hospitalisation. Lors de complications, des premiers symptômes à la phase de guérison, il peut s’écouler environ 1 mois, voire plus (6 semaines).
Symptômes 14 à 21 jours après le début de la maladie
La toux est le symptôme qui a tendance à le plus perdurer 14 à 21 jours après le début de la maladie, dans environ 45% des cas. La fatigue (environ 35% des cas), le mal de tête (moins de 20%), la perte de goût et d’odorat (un peu plus de 20%), la difficulté à respirer (environ 30%), la douleur dans la poitrine (environ 20%) et la confusion mentale (moins de 20%) sont d’autres symptômes possibles 14 à 21 jours après le début des symptômes3.
Le virus reste environ 10 jours dans l’organisme, avant d’être éliminé. Mais chez certaines personnes immunodéprimées le virus peut rester des semaines, ce qui serait à l’origine de variants du SARS-CoV-2.
Découvrez dans notre dossier complet tous nos symptômes de la Covid-19
Les symptômes sont graves dans quel pourcentage ?
Dans environ 20% des cas (on lit aussi parfois le chiffre de 15%), les symptômes du Covid-19 sont graves. Cela signifie que dans 80%, les symptômes sont inexistants (personnes asymptomatiques), légers ou modérés (ex. fièvre, toux) et ne nécessitent pas d’hospitalisation, selon l’OMS.
En cas d’évolution grave de la maladie, une difficulté à respirer peut survenir au bout d’une semaine environ (avec les nouveaux variants comme P.1 parfois en seulement 3 ou 4 jours), et dans le pire des cas, une pneumonie avec détresse respiratoire et affectation d’autres organes et systèmes peut se manifester. Le sepsis est une autre complication possible grave du Covid-19 tout comme les troubles cardiaques.
En Italie, comme l’a relevé CNN.com le 18 mars 2020 citant un rapport du gouvernement italien, les décès du Covid-19 apparaissent environ 8 jours après les premiers symptômes (surtout fièvre et toux). L’âge médian des Italiens morts était de 80,5 ans. Ce rapport concerne seulement l’Italie et prend en compte des données jusqu’au 17 mars 2020. A Manaus (Brésil) les décès avec le nouveau variant brésilien en janvier 2021 ont tendance à apparaître plus rapidement, environ 5 jours, selon la Folha de S.Paulo et UOL.com.br (janvier 2021).
Dans notre dossier complet sur le Covid-19 découvrez tous les symptômes
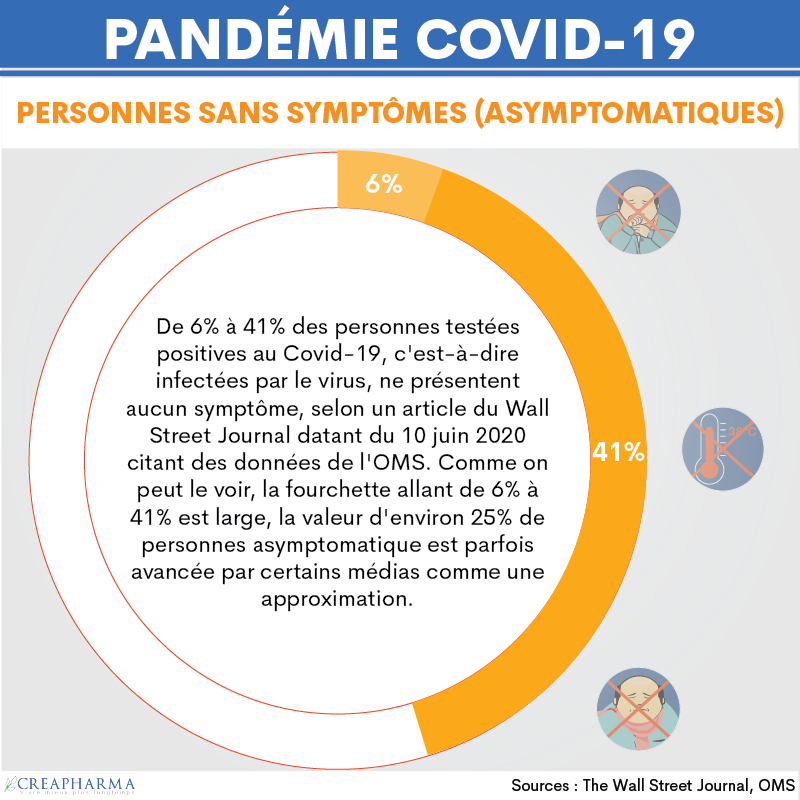
Combien de personnes porteuses du virus n’ont aucun symptôme ?
De 6% à 41% des personnes testées positives à la Covid-19, c’est-à-dire infectées par le virus, ne présentent aucun symptôme, selon un article du Wall Street Journal datant du 10 juin 2020 citant des données de l’OMS. Comme on peut le voir, la fourchette allant de 6% à 41% est large, la valeur d’environ 25% de personnes asymptomatique est parfois avancée par certains médias comme une approximation.
En juillet 2020, une étude brésilienne a montré que 91% des personnes infectées par la Covid-19 présentaient des symptômes. Cette étude du Ministère de la Santé et de l’Université Fédérale de Pelotas (sud du pays) réalisée sur 2000 personnes positives à ce virus a été divulguée le 3 juillet 2020.
En septembre 2020, une grande étude suisse réalisée par l’Université de Berne a montré qu’environ 20% des personnes porteuses du virus ne développent aucun symptôme. Cette étude, une revue d’études et méta-analyse, a été publiée le 22 septembre 2020 dans le journal scientifique PLOS Medicine (DOI : 10.1371/journal.pmed.1003346).
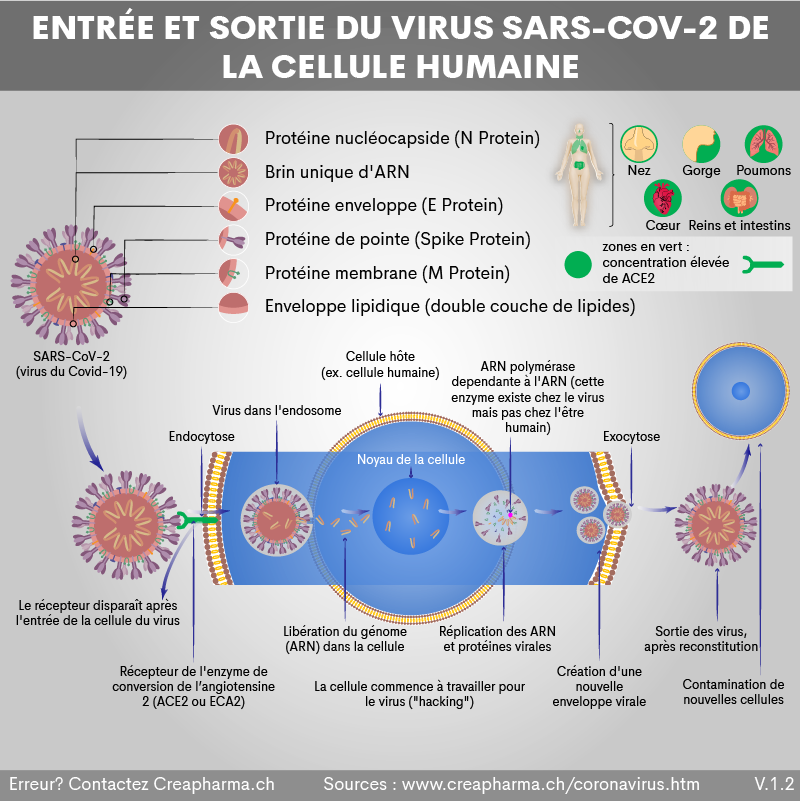
Comment le virus entre-t-il dans les cellules humaines ?
L’affinité du SARS-CoV-2 (virus du Covid-19) pour les cellules humaines et en particulier pour le récepteur ECA-2 (l’enzyme de conversion de l’angiotensine), sa porte d’entrée dans la cellule, est grande. En effet, le virus SARS-CoV-2 se lie avec sa protéine de pointe (spike protein) au récepteur ECA-2 (en anglais ACE2 ou ACE-2) sur les cellules pulmonaires de l’organisme humain. Attention, selon la littérature scientifique les inhibiteurs de l’ECA courants, des médicaments en général indiqués contre l’hypertension artérielle, ne sont pas efficaces pour prévenir l’infection au SARS-CoV-2.
Est-ce que les enfants peuvent être touchés par le Covid-19 ?
Les enfants peuvent bien sûr être touchés par le Covid-19, mais les cas graves sont rares et les cas de décès encore plus rares. Une grande étude américaine publiée en septembre 2020 est arrivée à la même conclusion. Autrement dit, les enfants sont moins gravement touchés que les adultes. En Chine, une étude de l’OMS prenant en compte plus de 75’000 cas jusqu’à fin février 2020 a montré qu’une très faible part d’enfants avaient développé une forme grave (2,5%) ou critique (0,2%) du Covid-19 4. Il faut remarquer qu’il existe des études contradictoires à ce sujet, en janvier 2021 à la mise à jour de ce dossier. Une étude allemande affirmant que les enfants peuvent aussi bien transmettre le virus que les adultes.
Dans certains pays comme aux Etats-Unis (état de New York notamment) ou au Royaume-Uni, il y a eu des cas d’enfants gravement malades soupçonnés d’être liés au Covid-19. Les enfants atteints souffrent d’une fièvre persistante, de fortes douleurs abdominales, d’éruptions cutanées et d’une langue gonflée. Les vaisseaux sanguins s’enflamment et parfois le cœur est endommagé. Le pédiatre Sunil Sood, de l’hôpital pour enfants Cohen de New York, rapporte qu’environ la moitié des jeunes patients de sa clinique ont dû être transférés aux soins intensifs en raison d’une inflammation du muscle cardiaque, comme le relève l’agence de presse suisse Keystone-ATS le 18 mai 2020. Les médecins parlent de “syndrome inflammatoire multisystémique pédiatrique”, en abrégé MIS-C. La maladie est similaire au rare syndrome de Kawasaki, une maladie vasculaire chez l’enfant qui peut entraîner une défaillance d’un organe. En Europe, le syndrome suspect se manifestait chez environ 230 enfants âgés de moins de 14 ans à la fin de la semaine dernière (22 mai 2020), selon le Centre européen de prévention et de contrôle des maladies.
Au moins cinq enfants – trois à New York et un en France et un en Grande-Bretagne – sont morts du syndrome. Au moins deux autres cas sont soupçonnés d’être la cause du décès. Les experts soupçonnent que le SARS-CoV-2 à l’origine du Covid-19 déclenche une réaction excessive du système immunitaire chez les enfants touchés. Au lieu de protéger l’organisme, le système immunitaire attaque alors les tissus et les organes. Les gènes pourraient être une cause possible à ce syndrome. Au Royaume-Uni, six des huit enfants qui sont tombés malades en premier étaient d’origine afro-caribéenne, selon une étude publiée la semaine du 11 mai 2020 dans The Lancet.
Début janvier 2021, le Royaume-Uni estimait toutefois qu’il y avait plus d’enfants et d’adolescents hospitalisés que lors de la première vague en 2020, selon un article de l’AFP et Le Figaro.
TRANSMISSION / VIRUS
Comment est-on contaminé par le virus ? Le virus reste-t-il sur des surfaces ?
La maladie est très contagieuse, comme l’informe l’OFSP (site consulté le 17 mars 2020).
La Covid-19 se répand principalement :
– Lors d’un contact rapproché avec une personne malade
– Lorsqu’une personne infectée parle, tousse ou éternue. D’où l’intérêt de porter un masque.
– Par les mains et surfaces infectées.
Une étude publiée en mars 2020 a montré que le virus Covid-19 pouvait survivre jusqu’à 3 jours sur des surfaces, comme le relève CNN le 17 mars 2020. Les chercheurs ont découvert que le Covid-19 pouvait être détecté sur le cuivre pendant quatre heures, le carton pour une durée maximale de 24 heures et le plastique et acier inoxydable jusqu’à 72 heures. De plus, le coronavirus pourrait persister dans des aérosols – la suspension de minuscules particules ou gouttelettes dans l’air – pendant trois heures, selon l’étude. L’étude a été publiée dans le New England Journal of Medicine en mars 2020.
Une étude australienne publiée en octobre 2020 dans le Journal of Medical Virology estime que le coronavirus (SARS-CoV-2) peut, au frais et à l’ombre, survivre 28 jours sur des surfaces telles que des téléphones et billets de banque. Plus les températures sont chaudes, plus le taux de survie du SARS-CoV-2 baisse. Les chercheurs du département de prévention des maladies au sein de l’agence scientifique nationale australienne (CSIRO) ont découvert qu’à 20 degrés Celsius, le virus est “extrêmement résistant” sur des surfaces lisses, comme des écrans de téléphone. Il peut survivre 28 jours sur du verre, de l’acier et des billets en polymères. À 30 degrés, ce taux de survie tombe à 7 jours et, à 40 degrés, il n’est plus que de 24 heures5.
Quel est le taux de mortalité de la Covid-19 ?
En juin 2020, le taux de mortalité de la Covid-19 était estimé entre 0,5% et 1%6. En juillet 2020, un article du Wall Street Journal estimait le taux de mortalité de la Covid-19 compris entre 0,3% et 1,5% selon les études publiées à ce sujet. Cela dit, la plupart des études mentionnent un taux de mortalité compris entre 0,5% et 1%. Le 3 août 2020, une étude de l’OMS estimait le taux de mortalité moyen de la Covid-19 dans le monde à 0,6%7. Certains épidémiologistes (ex. de l’Université de Stanford en Californie), mais contestés par d’autres scientifiques, estiment que le taux de létalité de la Covid-19 est d’environ 0,2%8.
Le journal suisse Le Temps estimait dans un article du 27 janvier 2021 que la taux de létalité était de 0,5% à 1%, ce qui est similaire aux chiffres de juin 2020.
Quand une personne est-elle contagieuse ? Peut-on contaminer d’autres personnes si on ne présente aucun symptôme (asymptomatique) ?
Une personne est particulièrement contagieuse quand elle est malade, c’est-à-dire quand la personne tousse beaucoup ou a beaucoup de fièvre. Sa charge virale est très importante. Mais juste avant de tomber malade (dans la phase sans symptôme ou asymptomatique), la personne est aussi passablement contagieuse avec une charge virale parfois élevée. On estime que le simple fait de parler peut transmettre aussi le virus, si la personne est porteuse. Une contamination sans symptômes est aussi possible9. De plus, des chercheurs en maladies infectieuses de l’université du Texas à Austin aux Etats-Unis qui étudient le nouveau coronavirus Covid-19 ont pu déterminer dans une étude la vitesse à laquelle le virus peut se propager. Ils ont découvert que le temps entre les cas dans une chaîne de transmission est inférieur à une semaine et que plus de 10% des patients sont infectés par une personne qui a le virus mais ne présente pas encore de symptômes. Plus d’informations sur cette étude
Peut-on attraper une 2ème fois la maladie Covid-19 ?
En avril 2021 (date de mise à jour de ce dossier), la réponse est clairement oui, mais les cas de 2ème infection sont rares. Il est possible d’être plus malade la deuxième fois, mais c’est aussi plutôt rare.
Les scientifiques estiment qu’une personne qui a souffert de la Covid-19 est immunisée pendant au moins 3 mois10.
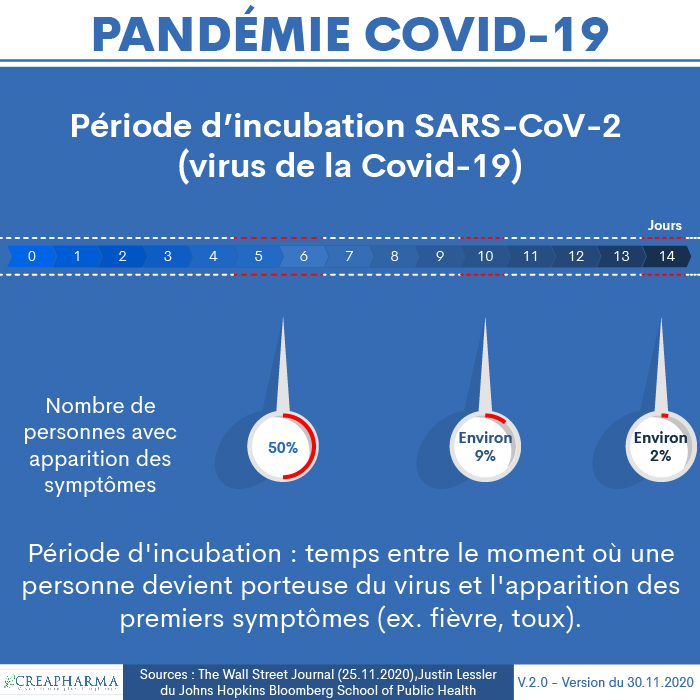
Quelle est la période d’incubation de la Covid-19 ?
La période d’incubation est de 5 à 6 jours (plus rarement entre 1 et 14 jours).
La période d’incubation est le temps, en général exprimé en jours, entre le moment où une personne devient porteuse du virus et l’apparition des premiers symptômes (ex. fièvre, toux, etc.).
Quel est l’intervalle sériel moyen de la Covid-19 ?
Les chercheurs ont découvert que l’intervalle sériel moyen pour le nouveau coronavirus Covid-19 en Chine était d’environ quatre jours. Le virus Ebola, avec un intervalle sériel de plusieurs semaines, est beaucoup plus facile à contenir que la grippe ou la Covid-19, avec un intervalle sériel de quelques jours seulement. Les responsables de la santé publique ont beaucoup plus de temps pour identifier et isoler les cas avant qu’ils n’infectent d’autres personnes lors d’une épidémie ou pandémie d’Ebola. Plus d’informations
Est-ce qu’il y a différentes variants virus (SARS-CoV-2) ?
Oui, les scientifiques ont identifié différentes variantes génétiques du virus SARS-CoV-2, à l’origine de la Covid-19. Une variante circulant notamment au Royaume-Uni (Londres en particulier) était plus de 50% plus contagieuse que la variante plus classique, ce variant est aussi plus mortel. Lire le dossier sur les variants
Etude de fin octobre 2020
Dans une étude publiée fin octobre 2020, des chercheurs suisses de l’Université de Bâle et espagnols ont identifié une nouvelle variante du SARS-CoV-2 (appelée “20A.EU1”) qui s’est répandue en Europe et ailleurs au cours des derniers mois (été 2020) à partir de l’Espagne. L’assouplissement des restrictions de voyage durant l’été lui a grandement facilité la tâche, selon cette étude. Cette variante était fin octobre 2020 l’une des plus répandues en Europe représentant en Suisse 30% à 40% des échantillons analysés, en Espagne 80% ou au Royaume-Uni 90%. Il faut savoir que rien qu’Europe, il existe plusieurs centaines de variantes, qui se distinguent par de petites mutations dans le génome du virus. Mais rien n’indique qu’elle soit plus dangereuse (cette variante d’Espagne) que les autres, selon les chercheurs. Son apparition serait liée à un événement superpropagateur parmi des travailleurs agricoles dans le nord-est de l’Espagne. Elle a ensuite rapidement conquis toute l’Espagne, douze pays européens, parvenant même jusqu’à Hongkong et en Nouvelle-Zélande.
Si une personne est malade de la Covid-19, comment protéger son foyer ?
Les personnes pensant avoir été infectées doivent s’isoler chez elles, de dormir dans une pièce séparée, d’utiliser si possible une salle de bain séparée, et de porter un masque11. Les personnes qui contractent la Covid-19 infectent environ la moitié des membres de leur famille qui habitent avec eux, selon une étude américaine des Centres de prévention et de lutte contre les maladies (CDC) publiée fin octobre 2020.
FUTUR / POLITIQUE
Pourquoi autant d’efforts pour lutter contre la Covid-19 et moins contre la grippe ?
Même si la Covid-19 a un taux de mortalité relativement bas de moins de 1% (environ 0.5% et pour certains spécialiste même moins, mais les études varient, lire ci-dessus) pour l’ensemble de la population, il peut monter jusqu’à 15% chez les plus de 80 ans (lire ci-dessus). Cela signifie que pour une personne jeune (ex. moins de 30 ans) le risque de mourir de la Covid-19 est très bas et se rapproche du risque du virus de la grippe (influenza), mais pour les plus de 70 ans et surtout les plus de 80 ans le taux de mortalité très haut justifie qu’on protège cette population à risque. On peut dire qu’il s’agit d’un acte de solidarité pour protéger les seniors et personnes avec des facteurs de risque (ex. diabète) dans une société. Une autre raison est que l’on connaît bien le virus de la grippe, depuis plus de 100 ans. Par contre la Covid-19 est plus mystérieux (même si plus les mois passent et plus on connaît le virus), il est donc important d’être particulièrement vigilant. De plus, il existe un vaccin contre la grippe mais pas encore contre la Covid-19. Finalement (probablement la raison principale), si trop de personnes sont infectées en même temps comme c’étaitt le cas par exemple dans le nord de l’Italie à la fin de l’hiver 2020, les hôpitaux sont rapidement surchargés et il y a par exemple un manque de lits en réanimation en particulier.
Etaler dans le temps
Le 15 mars 2020, le Ministre français Jean-Michel Blanquer avait bien résumé la situation : «Comme vous le savez, depuis le début, la stratégie ce n’est pas d’empêcher que le virus passe – on sait qu’il passera probablement par plus de la moitié d’entre nous – mais c’est de faire en sorte qu’il passe de la manière la plus étalée possible dans le temps», a indiqué le ministre de l’Education interrogé ce matin sur France Info.
Le 28 octobre 2020, le président français Emmanuel Macron a rappelé dans son discours à la télévision que si rien n’est fait les lits de réanimation (compris entre 6000 et 10’000 en France, en fonction de nouveaux lits à créer) pourraient être tous occupés à la mi-novembre 2020. D’où sa décision fin octobre d’un nouveau confinement en France.
En Suisse, France et Allemagne, combien est-ce qu’il y a de lits de soins intensifs disponibles ?
Attention, les chiffres peuvent changer rapidement
– Il existait en Suisse en octobre 2020 un maximum d’environ 1100 lits de soins intensifs pouvant être mis à disposition dans tout le pays12. Ce chiffre provient d’une déclaration de Daniel Koch de l’Office fédéral de la santé publique (OFSP) datant du 17 mars 2020. Pour le moment en Suisse, il existe 800 lits préparés de soins intensifs, 400 nouveaux pourraient donc être mis à disposition. Les lits de soins intensifs sont nécessaires pour les cas de graves complications du Covid-19 comme la pneumonie. Avec une population suisse de 8,5 millions d’habitants pour 1200 lits, cela représente 0,014% (soit 0,14 pour mille), soit une très mince fraction.
– En octobre 2020, il existait en France environ 5800 lits pérenness de soins intensifs ou réanimation13. Avec une population française de 67 millions d’habitants pour 5’800 lits, cela représente un peu plus de 0, 007% (soit 0,07 pour mille), soit une très mince fraction, beaucoup moins que l’Allemagne (lire ci-dessous). Cela dit, selon le gouvernement français un total de 12’000 lits de réanimation pourrait être mis à disposition en cas de besoin. Attention, les chiffres évoluent rapidement, regardez votre média préféré pour trouver les chiffres exacts récents.
– A la mi-mars 2020, il existait en Allemagne 28’000 lits de soins intensifs, avec un total de 20’000 appareils pour la respiration (Beatmungsgeräte), pouvant être mis à disposition dans tout le pays14. Avec une population allemande de 82 millions d’habitants pour 28’000 lits, cela représente 0,034% (ou 0,34 pour mille), soit une très mince fraction mais plus qu’en Suisse par exemple.
Mais depuis début avril 2020, l’Allemagne a augmenté sa capacité de soins intensifs à quelque 40’000 lits. Les trois quarts, soit environ 30’000, sont équipés d’une assistance respiratoire (respirateur), comme le relève le site TDG.ch le 2 avril 2020.
DIAGNOSTIC
Comment se déroule le diagnostic de la Covid-19 ?
Il existe trois méthodes principales pour diagnostiquer le virus SARS-CoV-2 à l’origine du Covid-19.
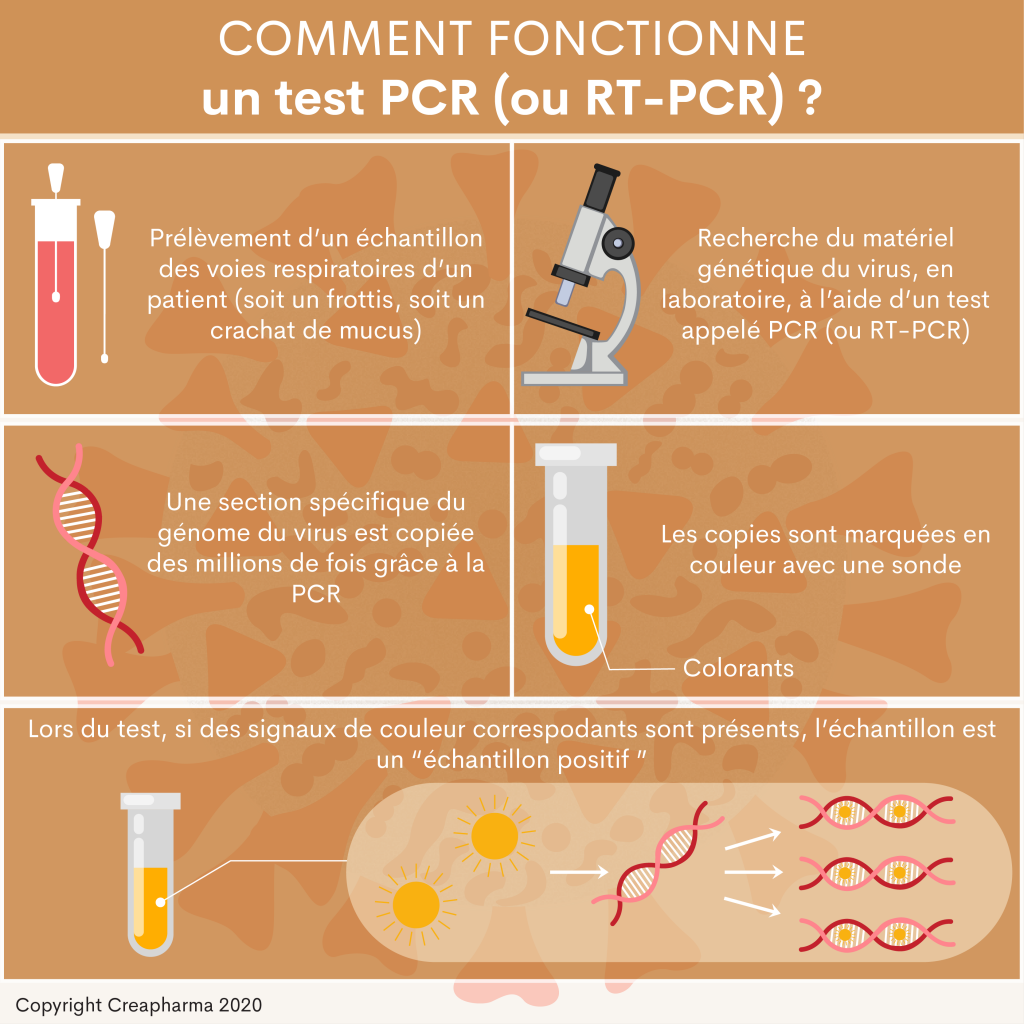
1. La méthode par PCR (frottis)
Tout d’abord, un médecin prélève un échantillon des voies respiratoires d’un patient – en général par un frottis au niveau du nez. Notez que l’examen est un peu douloureux. Cet échantillon est préparé puis envoyé en laboratoire où des spécialistes recherchent le matériel génétique du virus à l’aide d’un test appelé PCR (ou RT-PCR). Pour simplifier, une section spécifique du génome du virus est copiée des millions de fois grâce à la PCR. Les copies sont marquées en couleur avec une sonde. Ce marquage en couleur peut ensuite être rendu visible avec des équipements complexes. Si des signaux de couleur correspondants sont présents, l’échantillon est un “échantillon positif”. Dans des conditions idéales, un tel test dure de 3 à 5 heures dans un laboratoire spécialisé. Notez qu’il s’agit bien du matériel génétique du virus qui est recherché et pas les anticorps. La méthode par PCR permet de diagnostiquer les patients actuellement porteurs du virus, et pas ceux l’ayant eu des jours ou semaines avant.
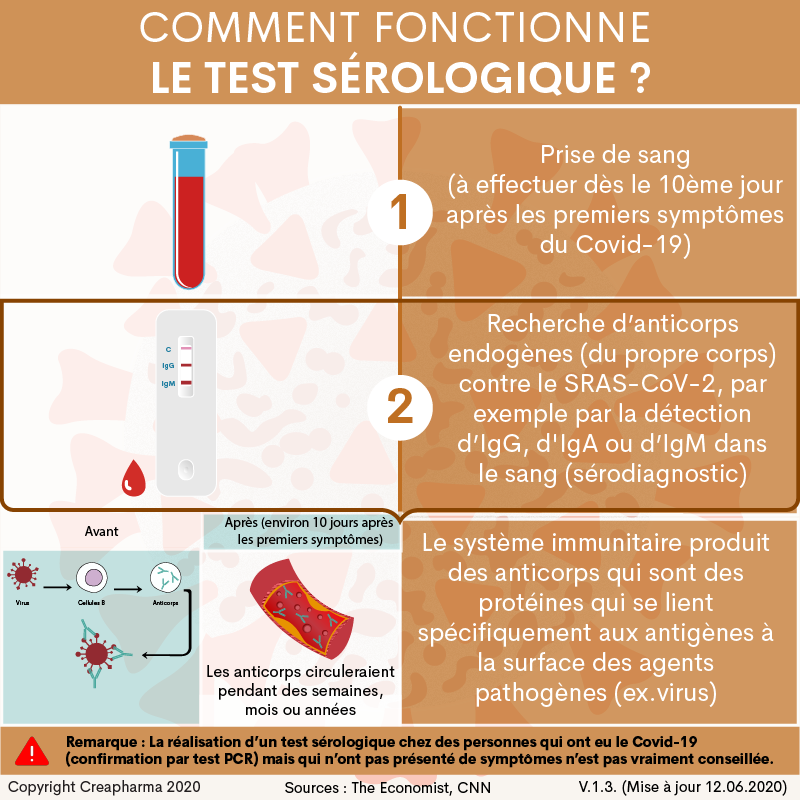
2. La méthode par détection d’anticorps (prise de sang)
Cette méthode détecte par une prise de sang des anticorps endogènes (du propre corps) contre le SRAS-CoV-2, par exemple par la détection d’IgG ou d’IgM dans le sang (sérodiagnostic). Il existe des tests rapides, qui peuvent être effectués en 15 minutes environ en laboratoire. Lorsque le corps se bat contre un agent pathogène (ex. virus), le système immunitaire produit des anticorps qui sont des protéines qui se lient spécifiquement aux antigènes à la surface des agents pathogènes (ex. virus). Si on utilise une métaphore, l’anticorps est comme une clé qui se fixe à la serrure qu’est l’antigène. Il faut savoir que les anticorps circulent pendant des semaines ou mois dans le corps après l’infection15. Ces tests de détection d’anticorps sont particulièrement utiles pour les personnes qui pensent avoir été infectées mais pour différentes raisons n’ont pas pu effectuer le test par PCR mais aussi pour la population générale, car on sait que jusqu’à 50% des personnes infectées ne présentent pas de symptômes (on parle de cas dits asymptomatiques). Idéalement, l’entier de la population devrait être testée. Des pays comme l’Allemagne, le Royaume-Uni ou la Hollande préparent des tests à grande échelle par détection d’anticorps dans le sang. Il est toutefois important que ces tests soient fiables et ne présentent pas de faux négatifs et surtout de faux positifs (ex. le test indique que la personne a été infectée mais en fait elle ne l’a pas été, le risque est que la personne s’infecte par la suite).
Il faut savoir que le corps commence à produire des anticorps neutralisant du virus comme les IgG ou IgM environ 10 à 15 jours après l’apparition des premiers symptômes de la maladie, comme le relève l’édition du 2 mai 2020 de The Economist, citant une étude chinoise de Shangai. Mais certaines personnes infectées par le Covid-19 ne produisent pas d’anticorps, ou en tout cas n’arrivent pas à être détectés dans le sang. Les lymphocytes T, en plus des anticorps, contribuent aussi à la défense immunitaire contre le Covid-19.
3. Tests rapides antigéniques
Contrairement aux tests PCR, ces tests antigéniques ne détectent pas le matériel génétique du virus, mais plutôt certaines protéines sur l’enveloppe du virus, comme les protéines de la nucléocapside. Ces tests sont effectués par le personnel médical à l’aide d’un frottis nasopharyngé avec un résultat disponible en 15 à 20 minutes. Le principe de ces tests rapides est comparable à un test de grossesse.
Les tests rapides ne doivent pas forcément être réalisés par un laboratoire agréé, à la différence des tests PCR. Ce test peut être effectué chez des personnes symptomatiques ou asymptomatiques.
Précision des tests rapides :
Ces tests sont moins précis que les tests PCR. Ils permettent toutefois d’augmenter le nombre de personnes dépistées et de faciliter l’accès aux tests. Les premiers résultats de deux tests rapides de Roche et Abbott au Centre universitaire de médecine générale et de santé publique de Lausanne (Unisanté) en Suisse ont montré que les tests rapides détectent 85% des personnes infectées par rapport aux tests PCR, selon une news de Keystone-ATS du 2 novembre 2020. Le test était en revanche efficace chez 94% des patients particulièrement infectieux, toujours selon Keystone-ATS.
En Suisse, outre les cabinets médicaux, les hôpitaux et les centres de dépistage, les pharmacies peuvent également effectuer ce type de test, comme l’explique l’OFSP. Des résultats faux positifs de ces tests sont très peu probables en raison de leur grande spécificité. Des faux négatifs sont plus probables.
Autres examens
Les examens de scanner du poumon ou par rayon-X peuvent également être réalisés, tout comme une prise de sang.
Si une personne, sans le savoir, a été infectée par la Covid-19 dans le passé mais ne présente plus de symptômes, est-ce que le test de diagnostic par PCR peut le découvrir ?
Non. Comme la charge virale baisse de façon importante par exemple 10 jours après le début des premiers symptômes, le test de diagnostic ne pourra plus identifier le virus ou des fragments de virus par PCR (lire question ci-dessus).
Par contre les tests sérologiques par détection d’anticorps permettent de rechercher les personnes déjà immunisées (lire ci-dessus), c’est-à-dire qui ont été infectées par le Covid-19. Toutefois, il s’agit plutôt d’un instrument destiné à être utilisé à moyen ou long terme16.
TRAITEMENTS / PRÉVENTION
Faut-il se rendre aux urgences ?
Cela dépend. En cas de symptômes comme un syndrome grippal (refroidissement) avec notamment fièvre ou toux, il ne faut pas se rendre aux urgences. Il faut se rendre aux urgences en cas de difficultés à respirer (ex. manque d’air) ou lors d’une augmentation de la fréquence respiratoire. En cas de doute, vous pouvez bien sûr toujours téléphoner à votre médecin traitant. C’est votre droit de toujours consulter un médecin en cas de questions, notamment par téléphone. En automne 2020 la tendance, en tout cas en Suisse, est de se rendre davantage chez le médecin ou à l’hôpital que pendant la première vague du printemps 2020.
– France – Attention : si on respire mal, il faut appeler le 15 – n’appelez pas le 15 pour des symptômes légers (ex. toux).
– Suisse – Attention : si on respire mal, il faut appeler le 144.
Rappel : en cas de fièvre prenez du paracétamol et pas d’autres médicaments anti-inflammatoires (AINS) comme l’ibuprofène, respectez la posologie du paracétamol et surtout demandez conseil à un médecin ou pharmacien.
Quel médicament faut-il utiliser pour abaisser la fièvre ?
Il faut prendre du paracétamol. Les anti-inflammatoires comme l’ibuprofène ne sont en général pas recommandés contre l’infection au nouveau coronavirus Covid-19, car ils pourraient être un facteur d’aggravation de l’infection Covid-19, comme l’a relevé le Ministre de la Santé français Olivier Véran sur son compte Twitter le 14 mars 2020. Le Ministre relève qu’en cas de fièvre, il faut prendre du paracétamol. Si une personne est déjà sous anti-inflammatoires ou en cas de doute, il faut demander conseil à son médecin. Toutefois, la plupart des études publiées depuis mars 2020 sur l’ibuprofène, selon un article du journal suisse de référence Le Temps, ne semblent pas montrer un risque particulier avec l’ibuprofène, par mesure de prudence il vaut mieux continuer à prendre du paracétamol contre la fièvre et la douleur. Attention, ne dépassez pas les doses de paracétamol, à cause d’un risque d’intoxication hépatique grave.
Quel est le temps de récupération ?
Il faut parfois plusieurs semaines (un mois ou plus) pour se remettre complètement de la maladie causée par le nouveau coronavirus (Covid-19) notamment après une pneumonie virale ou bactérienne, a déclaré le Dr Mike Ryan, directeur exécutif du Programme d’urgence sanitaire de l’Organisation mondiale de la santé (OMS), lors d’une réunion d’information le lundi 9 mars 2020.
Qui sont les personnes à risque ?
Les personnes de plus de 65 ans sont particulièrement en danger concernant le Covid-19. Elles tombent plus gravement malades, selon l’OFSP (consulté le 17 mars 2020).
De plus, les personnes qui souffrent de ces maladies sont aussi en danger, toujours selon l’OFSP :
– Tension artérielle trop élevée (hypertension)
– Diabète
– Maladies du cœur et de la circulation
– Maladies des voies respiratoires. Par exemple : l’asthme (certaines études estiment que l’asthme n’augmente pas le risque)
– Maladies et traitements qui affaiblissent le système immunitaire
– Cancer
– Fumeurs
Est-ce qu’il existe un vaccin ?
Depuis le 8 décembre 2020, il existe un vaccin à ARN disponible sur le marché au Royaume-Uni. Par la suite, plusieurs autres pays ont autorisé ce vaccin à ARN de Pfizer/BioNTech comme au Canada, aux Etats-Unis, dans l’Union Européenne ou encore en Suisse. En décembre 2021, un autre vaccin à ARN, celui de Moderna, a été autorisé dans plusieurs pays et notamment les Etats-Unis. Fin décembre 2020, le vaccin d’AstraZeneca/Oxford a été autorisé sur le marché britannique. Bref, il existait fin mars 2021 dans le monde 13 vaccins disponibles sur le marché (mais aucun même pays n’avait autorités les 13 vaccins).
Découvrez notre dossier complet sur la vaccination contre la Covid-19
Comment fonctionnent les masques ?
Masques de protection respiratoire (masques chirurgicaux)
Le port de masque chirurgical (masques de protection respiratoire) est recommandé pour les personnes infectées et pour le personnel soignant afin de limiter la propagation du virus notamment lors de toux ou d’éternuement. Mais pour les personnes qui ne sont pas encore malades – c’est-à-dire l’immense majorité, le port d’un masque ne constitue pour le moment pas une recommandation des autorités sanitaires, comme le relèvent de nombreux médias à travers le monde. Néanmoins, de plus en plus d’autorités de santé comme aux Etats-unis recommandent un port du masque chirurgical généralisé à l’ensemble de la population.
Les masques de protection respiratoire, appelés aussi masques chirurgicaux (en anglais protective surgical masks), offrent une protection supérieure aux masques d’hygiène comme ceux en papier (en anglais paper masks). Les masques de protection respiratoire correspondent à la norme européenne EN 149. Ils sont répartis en trois classes de protection (FFP1, FFP2, FFP3). Ces masques sont humides après environ 8 heures et doivent alors être changés.
Les masques FFP2 (ou FFP3) avec un très haut niveau de filtration sont les plus efficaces contre le coronavirus Covid-1917.
Aux Etats-Unis, les masques FFP2 ou FFP3 sont appelés N95 (davantage d’informations ci-dessous). FFP signifie “filtering face piece”, il s’agit d’un standard de l’Union Européenne (EN standard 149:2001). Pour être précis, un masque N95 signifie qu’il est capable d’enlever 95% de toutes les particules qui ont un diamètre de 0,3 micron ou plus. Un masque FFP1 enlève 80% des particules qui ont un diamètre de 0,3 micron ou plus, un FFP2 enlève 94%, un FFP3 enlève 99% et un N100 99.97%.
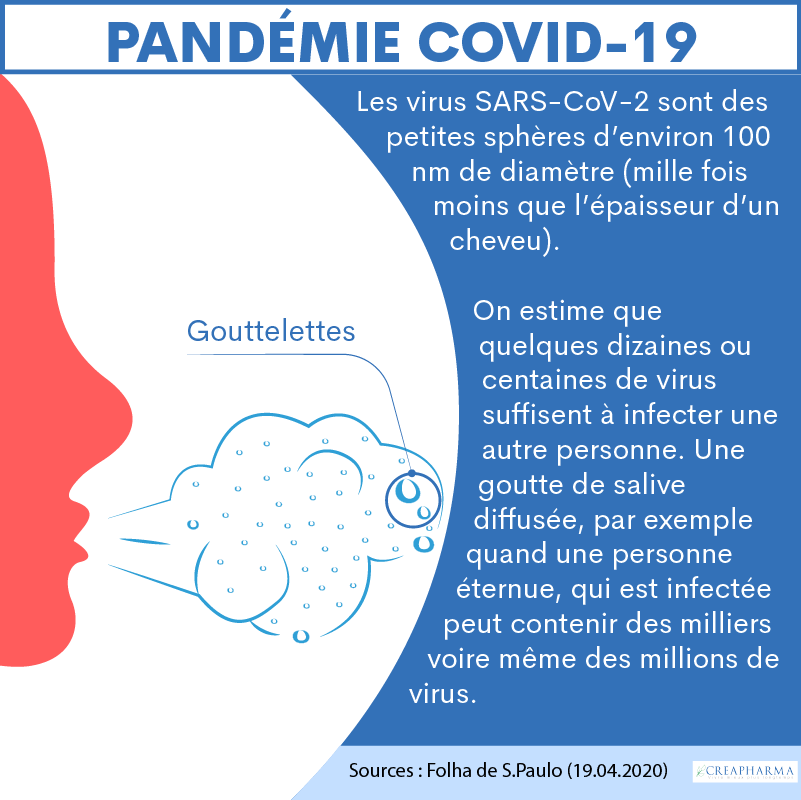
Est-ce que la prise de vitamines ou d’autres thérapies naturelles peuvent aider à prévenir la Covid-19 ?
Selon une médecin interrogée par la TV CNN le 15 mars 2020 aucune étude n’a vraiment montré un impact sur la prise de vitamines (y compris la vitamine D). Cela dit renforcer son immunité peut s’avérer toujours utile. Lire notre article : 10 conseils pour renforcer son immunité et sur le Covid-19
La pratique d’exercice physique, même une fois par semaine, pourrait diminuer les cas graves et mortels du Covid-19, selon une étude publiée le 15 avril 2020. Plus d’infos dans la rubrique Bons conseils de notre dossier complet sur la Covid-19
La Covid-19 est-elle saisonnière ?
Tout indique que la Covid-19 est plutôt une maladie respiratoire saisonnière, comme la grippe, avec plus de morts et de cas dans les pays du nord par exemple pendant la saison froide (novembre à mars). Mais il y a aussi des exceptions, comme les presque 2000 morts observés en janvier 2021 (du 1er au 21 janvier 2021) à Manaus au Brésil dans une ville de 2,2 millions d’habitants, une région tropicale (plus de 30 degrés pendant la journée).
Participez à un quiz sur la Covid-19 pour tester vos connaissances
Sources & Références :
The New York Times, CBSNews, Pharmavista.net, Office Fédéral de la Santé Publique (OFSP), Keystone-ATS, OMS, Folha de S.Paulo, Pharmawiki.ch, Le Figaro, NZZ, CNN.com (nombreuses éditions, ex. ici), AFP, France 24, France 2 (Journal TV), OFSP, RTS.ch, Le Temps.
Personnes responsables et impliquées dans l’écriture de ce dossier :
Xavier Gruffat (Pharmacien et Rédacteur en chef de Creapharma), Seheno Harinjato (Rédactrice chez Creapharma.ch, responsable des infographies).
Crédits photos :
Fotolia.com, Adobe Stock, © 2020 Pixabay, Creapharma.ch
Infographies :
Pharmanetis Sàrl (Creapharma.ch)
Date de dernière mise à jour :
01.04.2021
__________
Références scientifiques et bibliographie :
- The Wall Street Journal, édition du 6 mars 2020
- Site Internet de l’Office Fédéral de la Santé (OFSP) suisse – le lien marchait le 30 janvier 2020, consulté le 30 janvier 2020
- The Economist, édition du 22 août 2020
- Coronavirus disease (COVID-2019) situation reports de l’OMS
- News Keystone-ATS, 13.10.2020
- Folha de S.Paulo du 7 juin 2020
- Estadão du 4 juillet 2020
- Folha de S.Paulo, en octobre 2020
- CNN, télévision, 15.03.2020
- Emission Forum du 26 octobre 2020 de la radio suisse RTS
- Agence de presse Keystone-ATS, citant les CDC américaines
- Article de la RTS, lien accédé le 26 octobre 2020
- Capital.fr, le 19 octobre 2020
- Handesblatt Deutschland, 17 mars 2020
- The Wall Street Journal, édition du 2 avril 2020
- Keystone-ATS, 26 mars 2020
- Journal de France 2 du 25 février 2020


