Covid-19
Dernière mise à jour le : 19 juillet 2024
Révision médicale par : Xavier Gruffat, pharmacien
Dernières news
19 juillet 2024 – En Suisse, le nombre de cas de Covid-19 confirmés en laboratoire a augmenté d’environ 50% au cours des quatre dernières semaines, selon l’Office fédéral de la santé publique (OFSP)1. Mais le nombre de cas reste relativement bas. De nouveaux variants du virus à l’origine du Covid (SARS-CoV-2), appelés KP.3 ou KP.2, sont en partie responsables de cette augmentation des cas en Suisse. Jusqu’à présent, très peu de personnes ont dû être hospitalisées avec ces variants circulants surtout en été 20242. Les symptômes sont surtout la toux, l’épuisement (fatigue), la fièvre et les maux de tête, mais aussi les douleurs musculaires, le rhume et les maux de gorge. Lire aussi ci-dessous les Symptômes du Covid-19
Brève introduction
Le Covid-19 est une maladie infectieuse causée par un virus appelé SARS-CoV-23. La maladie est liée au rhume (refroidissement) et présente souvent des symptômes similaires à ceux d’un rhume ou d’une grippe. Cependant, le Covid-19 peut entraîner de graves complications médicales et, chez certaines personnes, conduire à la mort. Le virus est apparu en 2019 mais la pandémie mondiale a commencé en mars 2020.
Masculin ou féminin – origine du terme
En français, on parle aussi parfois de la Covid-19 au féminin, mais le langage courant en France et en Suisse privilégie actuellement nettement le masculin (le Covid-19). Au début de la pandémie, on parlait de 2019-nCoV pour qualifier cette infection à cette souche de coronavirus. La maladie a été renommée le 11 février 2020 par l’OMS en Covid-19 ou covid-19 (en anglais souvent écrit en majuscule COVID-19). Le terme Covid-19 provient de “co” pour corona, “vi” pour virus, “d” pour disease (maladie en anglais) et 19 pour 2019, c’est-à-dire l’année de l’apparition du virus (lire également ci-dessous). Covid-19 caractérise ainsi la maladie, le nom du virus est SARS-CoV-2.
Définitions et aspects historiques (début de la pandémie)
Coronavirus en général
Les coronavirus sont des virus pouvant causer des infections respiratoires chez les êtres humains et les animaux.
Certains coronavirus mènent à des infections des voies respiratoires légères avec des symptômes comme un rhume (refroidissement) mais d’autres coronavirus peuvent provoquer des symptômes respiratoires graves avec un risque de mort.
Les chercheurs connaissent dans le monde environ 3200 coronavirus différents, 95% ont été identifiés sur des chauves-souris4. Les chauves-souris peuvent porter dans leur organisme de très nombreux virus, avec une importante diversité, sans tomber malade.
Pandémie, selon l’OMS
Depuis le 11 mars 2020, la maladie Covid-19 a été considérée par l’OMS comme une pandémie et plus une épidémie.
Le terme pandémie est composé des mots grecs anciens “pan” pour “tout” et “demos” pour “peuple”. Contrairement à une épidémie, une pandémie ne se limite donc pas à un endroit précis, mais se propage à travers les pays et les continents. L’OMS définit une pandémie comme une situation dans laquelle l’ensemble de la population mondiale est potentiellement exposée à un agent pathogène et “une partie de celle-ci tombe potentiellement malade”. Cependant, le terme de pandémie ne nous dit pas à quel point la maladie est contagieuse ou mortelle.

Coronavirus Covid-19 – Origine (chauves-souris et plus pangolin)
– La pandémie de Covid-19 aurait commencé en décembre 2019 (certaines sources parlent même de novembre 2019) dans la ville chinoise de Wuhan, au marché de poissons et fruits de mer de la ville, selon un article du New York Times publié en janvier 2020. Une étude publiée en novembre 2021 dans Science (DOI : 10.1126/science.abm4454) est arrivé à la même conclusion probable. Le fait que la plupart des premiers cas symptomatiques aient pu être mis en relation avec le marché des animaux de Wuhan est un “indice fort” que la pandémie a pris naissance sur ce marché, selon l’étude de Science. Wuhan est une ville chinoise de 11 millions d’habitants, située à quelques centaines de kilomètres à l’ouest de Shanghai. A l’origine fin 2019 et en 2020, on pensait qu’une chauve-souris (Chiroptère) aurait pu transmettre le virus à un animal sauvage (ex. pangolin) qui l’aurait ensuite transmis à l’homme. Les chauves-souris peuvent être porteuses de très nombreux virus dans leur organisme sans tomber malade.
Une étude publiée dans le journal scientifique Cladistics (DOI : 10.1111/cla.12454) le 26 avril 2021 réalisée par l’Université de Caroline du Nord estime que le SARS-CoV-2 aurait pour origine les chauves-souris. Les scientifiques américains estiment qu’un hôte primaire ou intermédiaire (avant de passer à l’homme) comme un pangolin est désormais à exclure. Autrement dit, le virus SARS-CoV-2 peut passer directement de la chauve-souris à l’homme.
– La transmission de la Covid-19 s’effectue de personnes à personnes. Le coronavirus de Wuhan (puis par la suite aussi les autres variants) mène à une affection qualifiée de syndrome respiratoire, comme le SRAS (lire ci-dessous).
– Ce virus appartient au même type de virus que le SRAS, mais il s’agit d’une variante différente.
Taux de mortalité du Covid-19 (année 2020) – début de la pandémie
En juin 2020, le taux de mortalité du Covid-19 était estimé entre 0,5% et 1%5. En juillet 2020, un article du Wall Street Journal estimait le taux de mortalité du Covid-19 compris entre 0,3% et 1,5% selon les études publiées à ce sujet. Cela dit, la plupart des études mentionnent un taux de mortalité compris entre 0,5% et 1%. Le 3 août 2020, une étude de l’OMS estimait le taux de mortalité moyen du Covid-19 dans le monde à 0,6%6.
Taux de mortalité en fonction des âges
Il existe de grandes différences en fonction de l’âge.
– Le 27 janvier 2021, le journal suisse Le Temps estimait en citant des spécialistes que le taux de mortalité chez les moins de 50 ans était de 1 pour mille (0,1%).
– En Europe, le taux de létalité (taux prenant aussi en compte les cas d’infections non diagnostiquées et qui s’avère plus précis que le taux de mortalité) varie fortement en fonction de la classe d’âge comme le résume un article du magazine de référence The Economist publié le 7 novembre 2020 se basant sur des statistiques publiées de juillet à octobre 2020. Chez les 0 à 4 ans le taux de létalité était de 0%, chez les 5 à 14 ans de 0,01%, chez les 15 à 24 ans de 0,02%, chez les 25 à 49 ans de 0,127%, chez les 50 à 64 ans de 0,66%, chez les 65 à 79 ans de 2,548% et chez les personnes âgées de 80 ans ou plus de 10,93%. The Economist se base notamment sur des données de l’OMS.
Mi-février 2020, soit au début de la pandémie l’OMS estimait que jusqu’à l’âge de 39 ans, le taux de mortalité de la Covid-19 reste très bas, à 0,2%, puis s’élève progressivement avec l’âge, à 0,4% de 40 à 49 ans, à 1,3% de 50 à 59 ans, de 3,6% de 60 à 69 ans, de 8% de 70 à 79 ans et surtout à 14,8% chez les plus de 80 ans.
Etude fin mars 2020
Le lundi 30 mars 2020, une étude du journal scientifique de référence The Lancet Infectious Diseases (DOI : 10.1016/S1473-3099(20)30243-7) estimait que le taux de mortalité de la Covid-19 était de 0,66%7. Autrement dit, 0,66% des personnes infectées par le virus en meurent. C’est moins que d’autres rapports ou études publiées en 2020, car l’étude du Lancet se base sur tous les cas de personnes infectées, y compris ceux sans symptôme (asymptomatique) qui sont une majorité. On sait que dans de nombreux pays comme l’Italie les cas confirmés de la Covid-19 se basent surtout sur des cas graves, des personnes hospitalisées surtout.
Epidémie de SRAS 2002
Entre 2002 et 2003 une épidémie globale de SRAS (syndrome respiratoire aigu, en français) ou en anglais SARS, infection causée par un coronavirus (Sars-CoV), avait provoqué la mort d’au moins 800 personnes – certaines sources comme The Economist parlent de 774 morts – dans 12 pays différents et plus de 8’000 personnes avaient été infectées. Cela correspond à un taux de mortalité d’environ 10%.
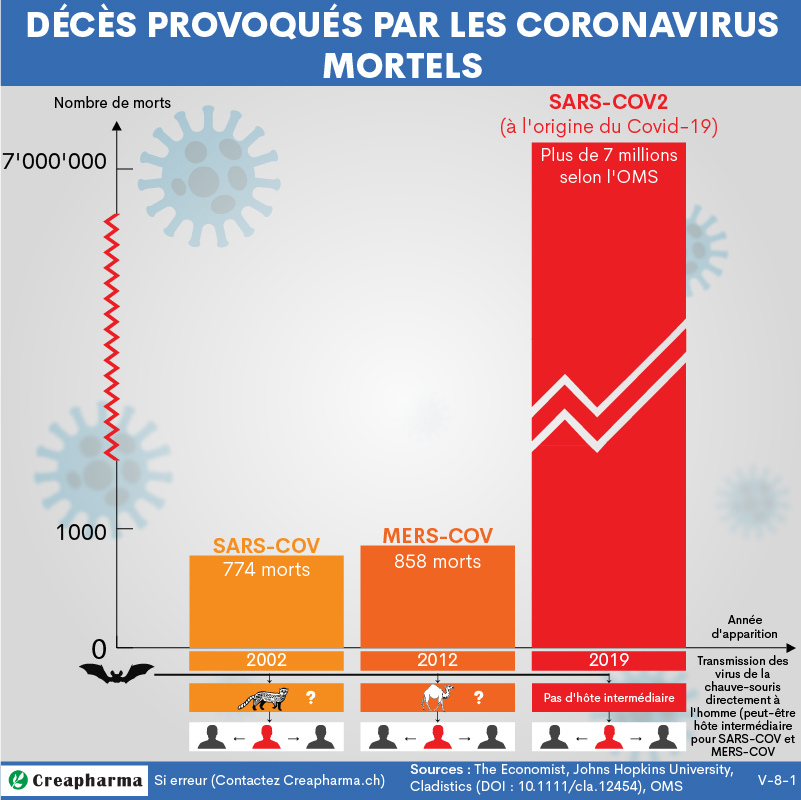
Epidémiologie
Nombre de cas et de morts dans le monde (2019 à 2024)
Le Covid-19 a fait officiellement plus de sept millions de morts dans le monde, selon l’Organisation mondiale de la santé (OMS) qui publiait des chiffres en janvier 20248.
Causes (y compris variants) & Transmission
SARS-CoV-2 (nom du virus)
Le nom de la maladie provoquée par le virus de la pandémie actuelle de coronavirus est Covid-19. Le nom du virus provoquant la Covid-19 (ou COVID-19) est SARS-CoV-2 (pour Severe Acute Respiratory Syndrome Coronavirus 2). Souvent les médias ou les personnes confondent le nom de la maladie avec le nom du virus. Il existe des variants du SARS-CoV-2.
Le SRAS-CoV-2 appartient à la famille des coronavirus et au genre Betacoronavirus. Le SARS-CoV-2 est un virus d’origine animale et se transmet entre êtres humains.
Le SRAS-CoV-2 mesure 125 nanomètres de diamètre, le virus est environ 100 fois plus petit qu’une cellule humaine9.
Coronavirus
Coronavirus en général
Les coronavirus ou CoV (du latin, « virus à couronne ») sont des virus à ARN de la famille des coronaviridæ. En plus du Covid-19, ils peuvent aussi provoquer de simples refroidissements (cold en anglais) ou rhumes. Comme les autres coronavirus, le SARS-CoV-2 se caractérise par son large génome. Dans cette famille de virus on compte aussi les MERS-Virus (Middle East Respiratory Syndrome).
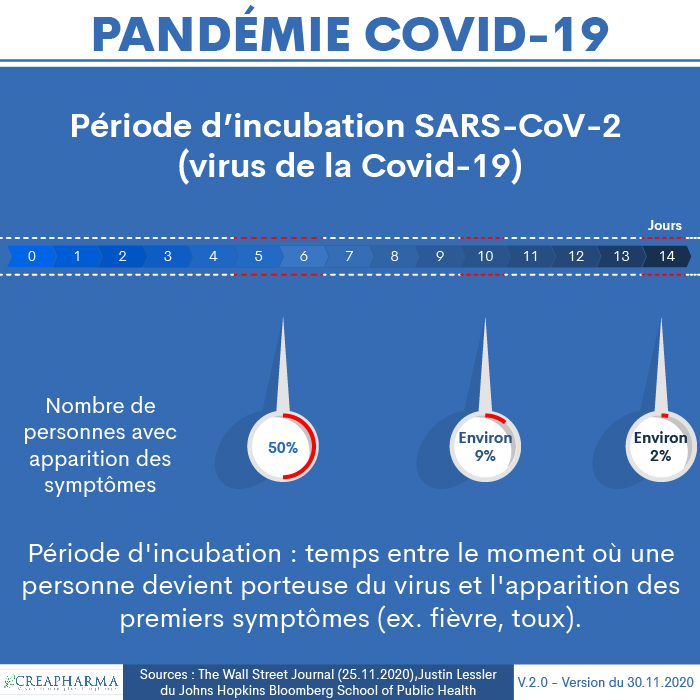
Période d’incubation (temps d’incubation) – Apparition des symptômes
La période d’incubation ou temps d’incubation du virus SARS-CoV-2 est de 2 à 14 jours selon les informations disponibles, comme le relève le site Pharmawiki.ch le 24 janvier 2020. Cela signifie que les symptômes apparaissent relativement rapidement après l’infection. Selon des informations relayées notamment par le site Le Figaro le 25 février 2020, la période d’incubation se situe autour de 5 ou 6 jours (plus rarement entre 1 et 14 jours). En mars 2021, le temps d’incubation moyen est toujours estimé entre 5 et 6 jours.
Toutefois, une étude chinoise publiée en août 2020 estime la période d’incubation comme étant en moyenne de 7,76 jours, et non pas de 4 à 6 jours comme souvent avancé par les médias. Pour arriver à ces résultats, Jing Qin et ses collègues ont développé une approche peu coûteuse pour estimer les périodes d’incubation et l’ont appliquée à 1’084 cas confirmés de la Covid-19 qui avaient des antécédents de voyage ou de résidence à Wuhan, en Chine. De plus, les scientifiques ont remarqué que 10% des patients présentaient une période d’incubation de 14,28 jours. L’étude a été publiée dans le journal scientifique Science Advances (DOI : 10.1126/sciadv.abc1202).
Fin novembre 2020, un article du Wall Street Journal estimait qu’environ 50% des personnes qui devenaient malades développaient des symptômes entre 5 et 6 jours après avoir été infectés, environ 9% des personnes après 10 jours et 2% après 14 jours. Le journal américain se basait sur des estimations de Justin Lessler du Johns Hopkins Bloomberg School of Public Health et d’autres chercheurs. Ces données sont importantes pour estimer la période de quarantaine appropriée.
La période d’incubation est le temps, en général exprimé en jours, entre le moment où une personne devient porteuse du virus et l’apparition des premiers symptômes (ex. fièvre, toux).
Durée de présence du virus chez une personne
Le virus du Covid-19 survit en moyenne une dizaine de jours chez un individu, mais des études montrent que certains patients notamment immunodéprimés ont hébergé un virus vivant plusieurs semaines, voire plusieurs mois après l’infection. Cela pourrait être une cause de l’apparition de variants problématiques du virus.
Transmission (un virus respiratoire)
Le virus du Covid-19 est le plus souvent transmis par les gouttelettes respiratoires lorsqu’une personne infectée tousse, éternue ou même respire. Une personne se trouvant à proximité peut respirer ces gouttelettes ou les déposer sur ses yeux, son nez ou sa bouche10. De très petites gouttelettes peuvent rester dans l’air pendant des heures.
Une personne infectée par le Covid-19 peut être contagieuse 2 jours, voire parfois plus, avant l’apparition des symptômes de la maladie11.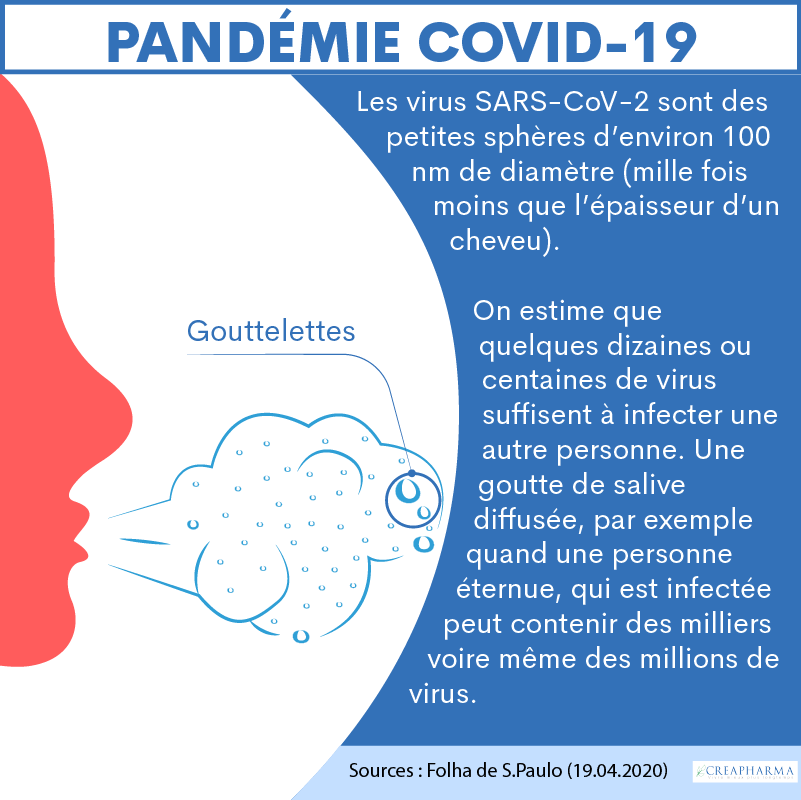
Comment le virus entre-t-il dans les cellules humaines ?
Les virus SARS-CoV-2 commencent par se répandre dans le tractus respiratoire supérieur dans les muqueuses au niveau du nez et de la gorge. Les virus entrent dans l’organisme d’une personne la plupart du temps par le nez, soit par des gouttelettes remplies de virus qui entrent directement dans le nez (voir infographie ci-dessus) ou en portant ses mains ou doigts infectés au niveau du nez. D’autres portes d’entrée du virus sont la bouche ou les yeux, par exemple en se touchant la bouche ou les yeux avec ses mains infectées. Selon un travail de recherche suisse avec participation de l’Institut de recherche sur l’eau (Eawag) divulgué le 4 février 2021, le risque de contagion par les objets fréquemment touchés comme les poignées de portes, touches de distributeurs ou autres boutons-poussoirs notamment dans les transports publics est très faible12. Dans 29 échantillons récoltés, soit 8% des cas, du matériel génétique du virus a effectivement été détecté. Toutefois, les concentrations étaient si basses que les scientifiques estiment que la probabilité de contagion par ces surfaces contaminées est très faible : “Moins de 5 cas sur 10’000”.
Récepteur ACE-2
L’affinité du SARS-CoV-2 pour les cellules humaines et en particulier pour le récepteur ACE-2 (l’enzyme de conversion de l’angiotensine ou en anglais angiotensin-converting enzyme 2), sa porte d’entrée dans la cellule, est grande. Le virus SARS-CoV-2 attaque en général seulement les cellules portant ce récepteur. En effet, le virus SARS-CoV-2 se lie par sa protéine de pointe (spike protein) au récepteur ECA-2 (en anglais ACE2 ou ACE-2) sur les cellules pulmonaires de l’organisme humain. En plus des poumons, le SARS-CoV-2 se lie à des ECA-2 présents dans de nombreuses cellules du système respiratoire supérieur, des parois des vaisseaux sanguins, du cœur, des reins et des intestins13. Certains scientifiques estiment que le virus touche aussi le système nerveux, la perte d’odorat qui est un symptôme typique du Covid-19 semble confirmer cette hypothèse.
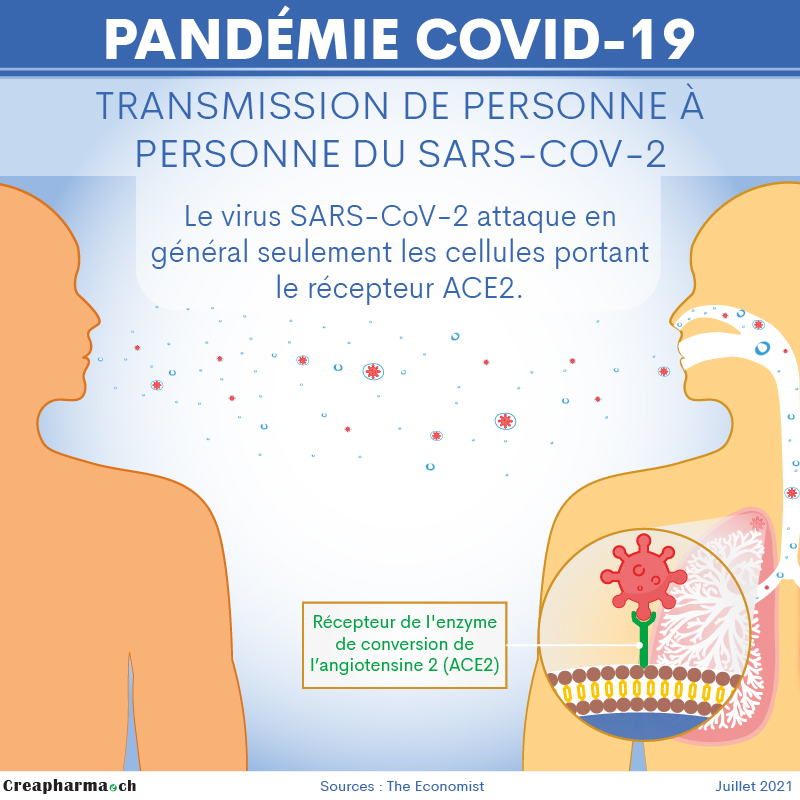
Attention, selon la littérature scientifique les inhibiteurs de l’ECA courants, des médicaments en général indiqué contre l’hypertension artérielle, ne sont pas efficaces pour prévenir l’infection au SARS-CoV-214.
Immunité innée vs. adaptative
– L’immunologie est un domaine complexe. Pour simplifier on distingue deux formes d’immunité chez l’être humain, l’immunité innée et l’immunité adaptative. On parle aussi de réponse immunitaire innée et de réponse immunitaire adaptative.
1. Immunité innée. Quand un agent infectieux entre dans l’organisme humain, c’est tout d’abord l’immunité innée qui se déclenche en quelques minutes ou heures. L’immunité innée est une ligne de défense précoce assurée par des cellules et molécules présentes en permanence et prêtes à éliminer les microbes infectieux comme les virus15. Les mécanismes de l’immunité innée sont variés avec plusieurs cellules et molécules impliquées : phagocytose, dégranulation, interférons, peptides antimicrobiens, etc. Il est intéressant de noter que l’organisme est capable de reconnaître les agents infectieux par des récepteurs (de patern) indiquant sa toxicité pour l’organisme comme par exemple un lipopolysaccharide d’une bactérie puis de déclencher la réponse immunitaire innée notamment par une inflammation. La réponse immunitaire innée n’est pas spécifique comme l’est l’immunité adaptative.
La réponse immunitaire innée joue aussi un rôle clé dans l’apparition de la réponse immunitaire adaptative.
2. Immunité adaptative. La réponse immunitaire adaptative met plusieurs jours, par exemple 7 jours, avant de se mettre en place. La réponse immunitaire adaptative mobilise des défenses adaptées spécifiquement à chaque agent pathogène comme ici au virus à l’origine de la Covid-19. Ce système est aussi capable de garder une “mémoire” des rencontres précédentes, c’est à la base de la vaccination. Le système immunitaire adaptatif est constitué principalement de deux types de cellules, les lymphocytes B et les lymphocytes T. Les anticorps (antibodies en anglais, parfois aussi qualifiés d’immunoglobulines) sont produits grâce aux lymphocytes B. Les anticorps sont produits dans les lymphocytes B puis exposés sur les cellules, ensuite pour simplifier quand un agent infectieux spécifique se fixe sur l’anticorps, les lymphocytes B vont commencer à se diviser (expansion clonale) puis vont se différencier en plasmocytes, des cellules qui vont produire des anticorps. Ce sont donc les plasmocytes qui produisent en nombre très important les anticorps. Les anticorps ont plusieurs fonctions, ils peuvent se fixer au virus, puis ce complexe est phagocyté et donc détruit. Les anticorps peuvent aussi simplement neutraliser les agents infectieux (ex. virus). Il faut toutefois noter que les lymphocytes B, pour commencer la production d’anticorps, doivent être activés par les lymphocytes T grâce aux cellules dendritiques, qui sont eux capables de reconnaître un danger. Lire aussi : Immunologie : raccourci pour les cellules dendritiques (news publiée en mai 2021)
Le danger (le “non soi”) est une condition nécessaire pour activer la réponse immunitaire adaptative à travers les lymphocytes T puis les lymphocytes B.
Il existe dans l’organisme des millions de lymphocytes T dits naïfs (naive en anglais) qui circulent prêts à rencontrer l’agent infectieux comme un virus et se dédier par la suite à lutter contre lui. Ensuite, lorsque ces lymphocytes rencontrent une nouvelle fois l’agent infectieux, ils sont prêts à le détruire. Les lymphocytes T utilisent en fait les cellules tueuses T CD4 et T CD8 pour détruire les cellules infectées par un agent infectieux (ex. virus).
– La défense par les anticorps est qualifiée de défense humorale (car pouvant attaquer des microbes comme des virus dans le sang) et la défense par les lymphocytes T est qualifiée de défense cellulaire (pouvant attaquer des microbes dans les cellules).
Personnes à risque
Les personnes les plus fréquemment touchées par une évolution grave de la maladie sont principalement les personnes âgées de 50 ans ou plus.
Les personnes souffrant de maladies chroniques comme :
– Hypertension
– Maladie cardiaque chronique et surtout maladie cardiaque grave16
Selon une étude réalisée au Royaume-Uni entre février et mai 2020 le risque de décès en cas d’infection Covid-19 chez des personnes souffrant de maladie cardiaque chronique augmente de 1,17 fois, en comparaison au reste de la population17.
– Diabète (notamment diabète de type 2)
Remarques : l’hypertension, les maladies cardiaques et le diabète seraient de loin les trois principaux facteurs de risque, c’est-à-dire qu’ils augmentent le taux de mortalité dua Covid-19. Les personnes souffrant de diabète, d’hypertension ou de maladies cardiaques ont davantage d’ECA-2 sur leurs cellules, comme réponse à un plus haut niveau d’inflammation associé à ces maladies. Les récepteurs ou protéines ECA-2 ont une fonction anti-inflammatoire. S’ils sont occupés par les virus, l’inflammation augmente18.
– Maladies respiratoires (asthme, mucoviscidose, BPCO).
Selon une étude réalisée au Royaume-Uni entre février et mai 2020 le risque de décès en cas d’infection Covid-19 chez des personnes souffrant de maladies respiratoires (mais n’incluant pas l’asthme) augmente de 1,95 fois, en comparaison au reste de la population19.
Remarque : l’asthme est un facteur de risque mais il semblerait assez peu significatif sur le taux de mortalité, si on se base notamment sur plus de 2000 morts provoqués par la Covid-19 au Brésil (en avril 2020, repris par la Folha de S.Paulo le 27.04.2020).
– Maladies du foie (maladies hépatiques). Selon une étude réalisée au Royaume-Uni entre février et mai 2020 le risque de décès en cas d’infection Covid-19 chez des personnes souffrant de maladie hépatique augmente de 1,75 fois, en comparaison au reste de la population20.
– Cancer (notamment les cancers sanguins comme la leucémie ou lymphome).
– En raison d’une maladie ou de médicaments immunosuppresseurs.
– Fumeurs (certaines sources comme relayées en avril 2020 sur Le Figaro estiment que la fumée du tabac ou la nicotine pourraient au contraire avoir un effet protecteur en cas de la Covid-19. Il va de soi que dans tous les cas il ne faut pas commencer de fumer pour espérer un effet protecteur contre la Covid-19)
– Personnes obèses, en particulier les personnes souffrant d’obésité morbide (IMC supérieur à 40). Selon une étude réalisée au Royaume-Uni entre février et mai 2020 le risque de décès en cas d’infection Covid-19 chez des personnes souffrant d’obésité morbide augmente de 1,92 fois, en comparaison au reste de la population21. L’obésité modérée augmente le risque de décès de 1,4 fois et l’obésité légère (proche du surpoids) augmente le risque de seulement 1,05 fois.
– Personnes souffrant de schizophrénie. Les patients souffrant de schizophrénie ont 2,7 fois plus de risques de mourir de Covid-19, selon une étude publiée le 27 janvier 2021 dans le journal scientifique JAMA Psychiatry (DOI : 10.1001/jamapsychiatry.2020.4442). Une hypothèse est qu’il existe des différences génétiques entre les patients atteints de schizophrénie qui modifient la réponse immunitaire de leur corps, augmentant le risque d’inflammation grave du système respiratoire.
Femme enceintes (grossesse)
Les femmes enceintes sont un groupe à risque de la Covid-19. Depuis le 5 août 2020 en Suisse, les femmes enceintes comptent officiellement parmi les groupes à risque22.
Jeunes – enfants
Il faut noter que des personnes plus jeunes (moins de 40 ans), auparavant en bonne santé, ont aussi été touchées par le Covid-19 de forme grave23. Mais ces cas sont rares. Les décès d’enfants âgés entre 0 et 10 ans sont extrêmement rares, par exemple au Brésil un bébé de 7 mois est mort en avril 2020, il souffrait d’autres maladies (co-morbidité).
Co-morbidité
Selon un communiqué des autorités suisses datant du 4 avril 2020, 97% des décès en Suisse (environ 500 décès début avril 2020) souffraient d’au moins une autre maladie que le Covid-19. Les trois maladies les plus fréquentes étaient l’hypertension (69% des patients), des maladies cardiovasculaires (55%) et le diabète (29%)24.
Aux Etats-Unis, un rapport des CDC américains publié au début de l’été 2020 a montré que 76,4% des personnes mortes par la Covid-19 souffrait d’au moins une maladie préexistante25.
Pollution
La pollution comme observé dans certaines villes du nord de l’Italie pourrait augmenter le taux de mortalité du Covid-1926.
Symptômes
Premiers symptômes du Covid-19 (si les symptômes sont présents)
Au début de la maladie, c’est-à-dire après la période d’incubation, les symptômes ressemblent souvent à la grippe ou à un syndrome grippal (refroidissement) : fièvre (parfois élevée à plus de 38°C) ou sensation de fièvre comme des frissons, malaise ou fatigue. Ces premiers symptômes sont généralement suivis de symptômes respiratoires, typiquement une toux sèche (souvent irritante) et dans les cas plus graves un souffle court ou des difficultés respiratoires(essoufflement, dyspnée)27. Des maux de gorge et des douleurs musculaires diffuses sont aussi de symptômes fréquents28.
Une toux grasse, notamment avec des crachats, est aussi possible en cas de Covid-19.
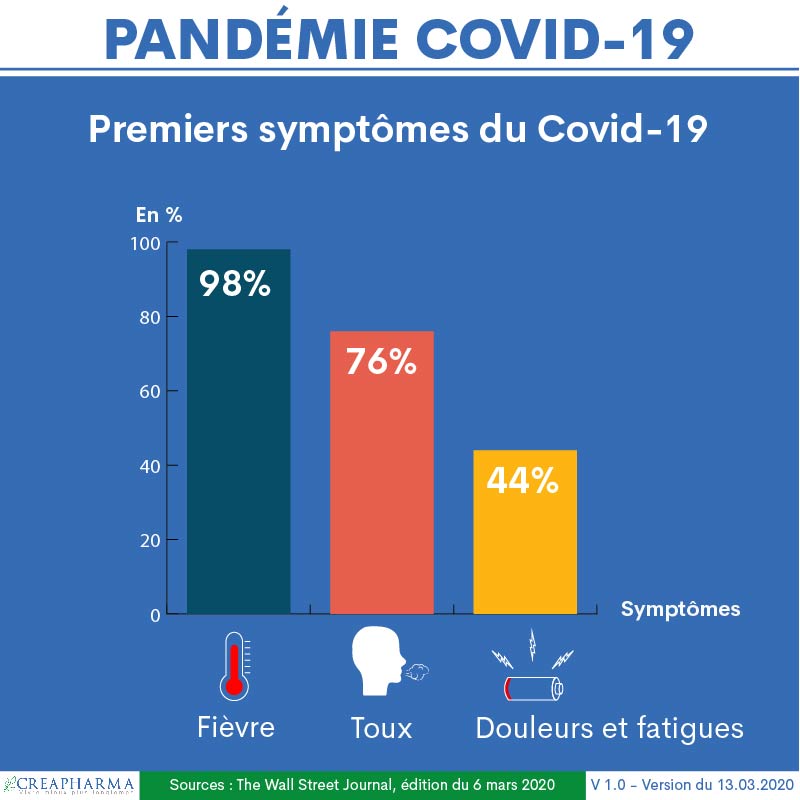
Des symptômes un peu moins fréquents peuvent apparaître : des douleurs musculaires, un écoulement nasal, un manque d’appétit, des nausées et vomissements, des diarrhées, perte de l’odorat et du goût ou une conjonctivite. Parfois aussi des vertiges peuvent se manifester tout comme des symptômes dermatologiques.
Autres symptômes moins fréquents
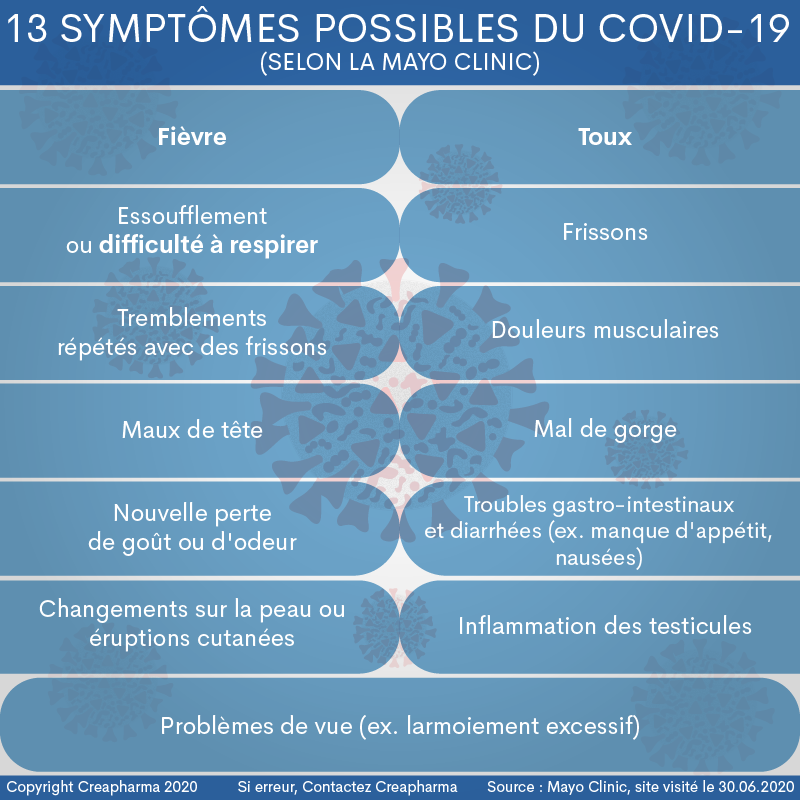
– Une inflammation des testicules est un autre symptôme possible du Covid-19, comme le relevait la Mayo Clinic sur son site Internet à la fin avril 2020.
– Problèmes de vue. Le Covid-19 peut causer des problèmes oculaires tels qu’une hypertrophie des vaisseaux sanguins, des paupières gonflées, un larmoiement excessif et un écoulement accru. L’infection peut également provoquer une sensibilité à la lumière et une irritation. Ces symptômes sont plus fréquents chez les personnes souffrant de symptômes graves de la maladie29.
– Perte de cheveux inexplicable. De nombreuses personnes qui se sont remises de la Covid-19 ont signalé des problèmes de perte de cheveux30. Le stress, provoqué par la maladie, pourrait notamment être responsable de cette perte de cheveux.
Variant Omicron
Les symptômes de beaucoup de variants ou sous-variants d’Omicron sont souvent assez peu spécifiques et peuvent être confondus avec une grippe31.
Les principaux symptômes du Covid-19, des variants actuels en circulation sont surtout :
– Fièvre ou frissons ;
– Toux ;
– Essoufflement ou difficultés respiratoires ;
– Fatigue ;
– Douleurs musculaires ou corporelles ;
– Maux de tête ;
– Nouvelle perte de goût ou d’odorat ;
– Maux de gorge ;
– Congestion (rhume) ou écoulement nasal ;
– Nausées ou vomissements ;
– Diarrhée.
Diagnostic (tests)
Le diagnostic est établi sur la base des antécédents du patient, des symptômes cliniques et surtout par des méthodes de laboratoire avec différents tests.
Les méthodes suivantes permettent de savoir si la personne a été infectée par le virus de la Covid-19.
A. Avant les symptômes ou pendant les symptômes
Plusieurs tests (sans inclure les tests sérologiques) sont ou étaient disponibles : test PCR au niveau nasopharyngé, test PCR au niveau de la salive (bouche), test antigénique au niveau nasopharyngé et test antigénique au niveau du nez (narines). Notez que le test antigénique au niveau du nez existe sous 2 formes, test à effectuer en pharmacie et test à effectuer soi-même.
Ci-dessous nous détaillons ces tests.
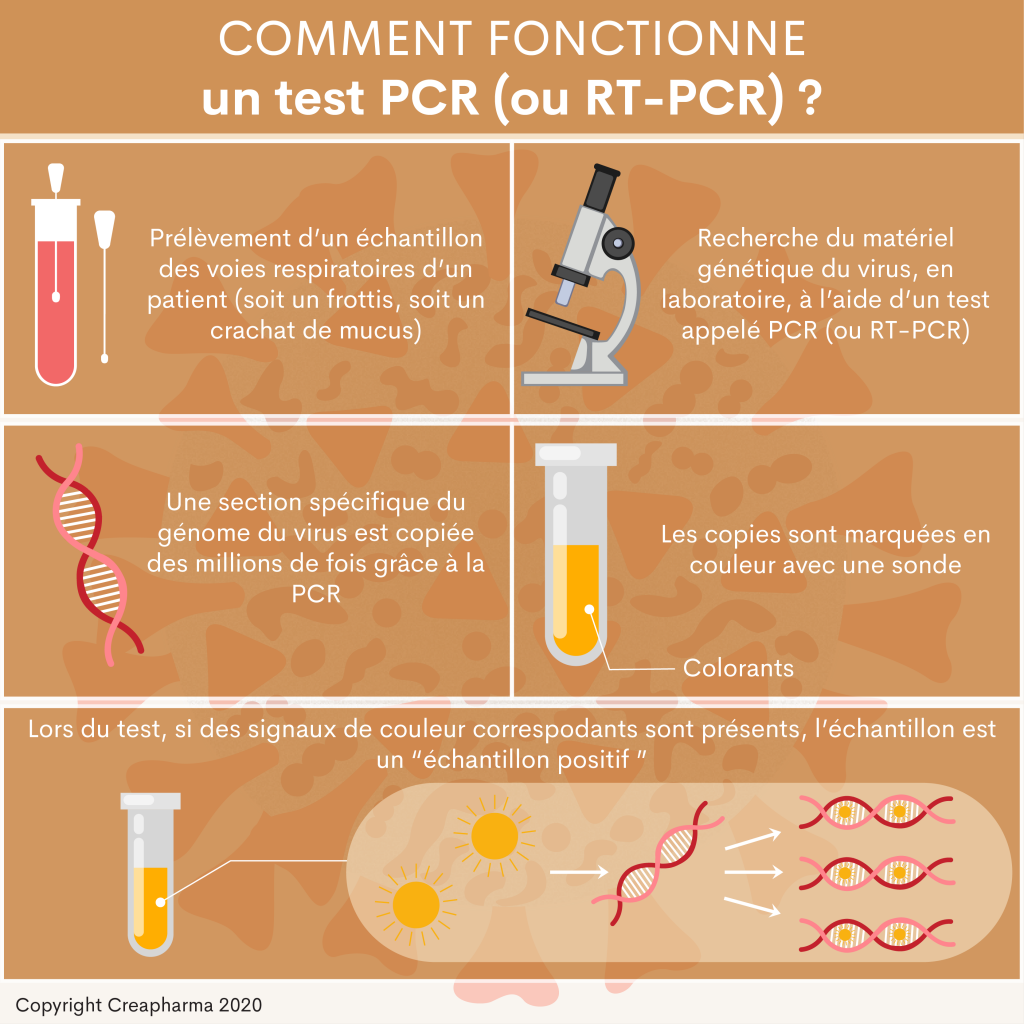
1. La méthode par PCR (frottis) – Méthode la plus précise, presque 100% pour le frottis nasopharyngé
Préparation échantillon (2 méthodes possibles)
– Le médecin prélève un échantillon des voies respiratoires du patient – en général par un frottis au niveau du nez, profondément dans la région du pharynx. Il utilise un swab (coton-tige) pour aller chercher des éléments du virus profondément dans la région nasopharyngée. Notez que cet examen est douloureux ou en tout cas désagréable.
– Un frottis de salive, donc au niveau de la bouche, est aussi possible pour le test PCR. Cette méthode qui peut être réalisée par des non spécialistes par sa simplicité est considérée à efficacité haute contre très haute pour un frottis nasopharyngé, selon l’agence de presse suisse Keystone-ATS qui publiait un résumé à ce sujet le 6 mars 2021.
Fonctionnement du test
L’échantillon est préparé puis envoyé en laboratoire où des spécialistes recherchent le matériel génétique du virus à l’aide d’un test appelé PCR (ou RT-PCR). Pour simplifier, une section spécifique du génome (ARN) du virus est copiée des millions de fois grâce à la PCR. Les copies sont marquées en couleur avec une sonde. Ce marquage en couleur peut ensuite être rendu visible avec des équipements complexes. Si des signaux de couleur correspondants sont présents, l’échantillon est un “échantillon positif”. Dans des conditions idéales, un tel test dure de 3 à 5 heures dans un laboratoire spécialisé. Notez qu’il s’agit bien du matériel génétique, soit l’ARN, du virus qui est recherché et non pas les anticorps ou les protéines virales (ex. test par antigène, lire ci-dessous).
Quand effectuer un test PCR ?
Il est recommandé d’effectuer un test PCR pendant la première semaine des symptômes de la Covid-19, entre le 3ème et le 7ème jour après le début des symptômes32. La méthode par PCR permet de diagnostiquer les patients actuellement porteurs du virus, et pas ceux l’ayant eu des jours ou semaines avant.
2. Tests rapides antigéniques – Précision d’environ 85% (avec un frottis nasopharyngé)
Préparation échantillon (2 méthodes possibles)
– Le médecin prélève un échantillon des voies respiratoires du patient – en général par un frottis au niveau du nez, profondément dans la région du pharynx. Il utilise un swab (coton-tige) pour aller chercher des éléments du virus profondément dans la région nasopharyngée. Notez que cet examen est douloureux ou en tout cas désagréable.
– Un spécialiste de la santé (ex. médecin, pharmacien, infirmière), un proche ou soi-même prélève dans une narine avec une petite brosse un échantillon. Le test antigénique au niveau du nez existe sous 2 formes, test à effectuer en pharmacie et test à effectuer soi-même.
Fonctionnement du test :
Contrairement aux tests PCR, ces tests antigéniques ne détectent pas le matériel génétique du virus, mais plutôt certaines protéines sur l’enveloppe du virus, comme les protéines de la nucléocapside (ex. protéine S ou de pointe). Ces tests donnent un résultat disponible en 15 à 20 minutes. Le principe de ces tests rapides est comparable à un test de grossesse.
Les tests rapides ne doivent pas forcément être réalisés par un laboratoire agréé, à la différence des tests PCR. Ce test peut être effectué chez des personnes symptomatiques ou asymptomatiques. Les tests avec un prélèvement dans la narine et pas bien au fond dans la région nasopharyngée sont en général beaucoup moins précis et utiles chez des personnes asymptomatiques. Autrement dit, seulement des personnes symptomatiques devraient réaliser des tests antigéniques avec prélèvement dans la narine. Mais le mieux si possible est toujours un prélèvement dans la région nasopharyngée.
Précision des tests rapides :
Ces tests sont moins précis que les tests PCR. Ils permettent toutefois d’augmenter le nombre de personnes dépistées et de faciliter l’accès aux tests. Les premiers résultats de deux tests rapides de Roche et Abbott au Centre universitaire de médecine générale et de santé publique de Lausanne (Unisanté) en Suisse ont montré que les tests rapides détectent 85% des personnes infectées par rapport aux tests PCR, selon une news de Keystone-ATS du 2 novembre 2020. Le test était en revanche efficace chez 94% des patients particulièrement infectieux, toujours selon Keystone-ATS.
En Suisse, outre les cabinets médicaux, les hôpitaux et les centres de dépistage, les pharmacies peuvent également effectuer ce type de test, comme l’explique l’OFSP. Des résultats faux positifs de ces tests sont très peu probables en raison de leur grande spécificité. Des faux négatifs sont plus probables.
Critique des tests antigéniques :
Pour certains spécialistes, comme le Dr Gilbert Greub qui est infectiologue et directeur de l’institut de microbiologie au CHUV (Suisse) et qui s’exprimait sur la radio suisse RTS le 5 mars 202133, l’efficacité des tests si possible antigéniques n’est pas garantie car leur sensibilité est 1000 (mille) fois inférieure aux tests PCR. Les tests PCR identifient l’ARN du virus alors que les tests antigéniques recherchent des protéines virales. Il est important d’effecteur les tests (PCR ou antigéniques) dans la région nasopharyngée, au fond du nez et pas de façon superficielle dans les narines, et encore moins dans la bouche (salive). On sait qu’il y a en moyenne 100 (cent) fois moins de virus dans la salive que dans la région nasopharyngée, toujours selon le Dr Greub. Autrement dit, effectuer un test antigénique dans la bouche (salive) n’est pas une bonne idée, avec justement un double handicap.
B. Après les symptômes
3. La méthode par détection d’anticorps (prise de sang) – test sérologique
De quoi parle-t-on ?
La méthode sérologique identifie par une simple prise de sang des anticorps endogènes (du propre corps) contre le SRAS-CoV-2, par exemple par la détection d’IgG anti-SARS-CoV-2 ou d’IgM anti-SARS-CoV-2 dans le sang (sérodiagnostic). On parle aussi de test sérologique. Il existe des tests rapides, qui peuvent être effectués en 15 minutes environ en laboratoire. Les IgM et IgA apparaissent en premier, au début de l’infection. Les IgG apparaissent dans la circulation sanguine environ 5 jours après l’apparition des premiers symptômes de la Covid-1934, certaines sources parlent même d’une apparition des IgG des semaines après la première contamination. En moyenne, les taux d’IgM et d’IgA n’étaient quasiment plus détectables au bout d’environ 2 mois selon des études.
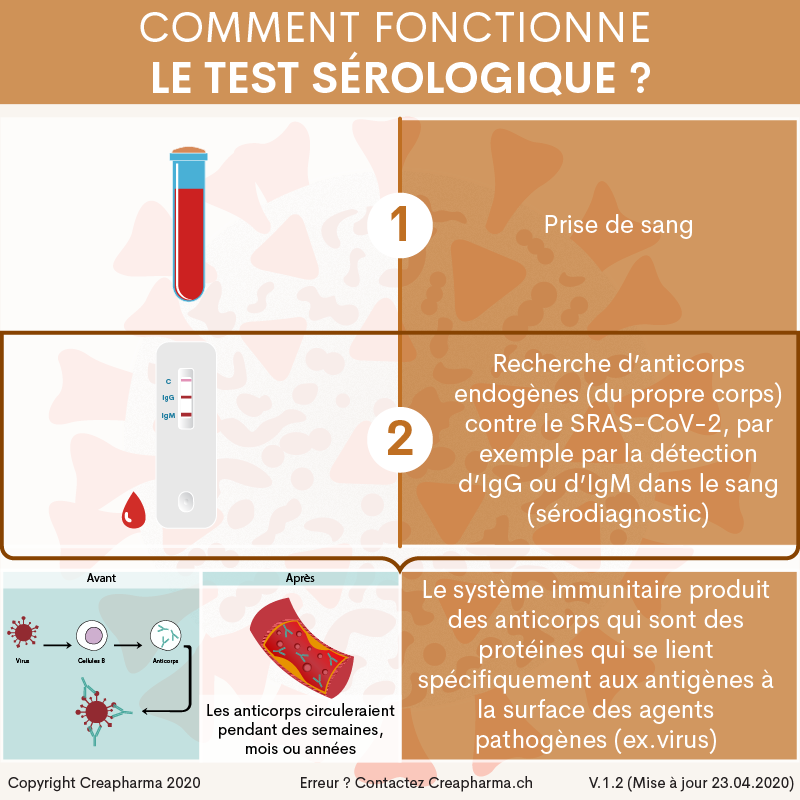
Comment fonctionne ce test ?
Lorsque le corps se bat contre un agent pathogène (ex. virus), le système immunitaire produit des anticorps qui sont des protéines qui se lient spécifiquement aux antigènes à la surface de l’agent pathogène (ici virus à l’origine de la Covid-19). Si on utilise une métaphore, l’anticorps est comme une clé qui se fixe à la serrure qu’est l’antigène. Il faut savoir que les anticorps circulent pendant des semaines ou mois dans le corps après l’infection35. Comme l’explique la pharmacienne Emma Kahn dans un article publié en octobre 2021, il est normal d’observer une baisse du taux d’anticorps circulants après une infection, c’est ce qui se passe avec toutes les infections, sinon le sang serait épaissi par tous les anticorps qui s’accumuleraient au long de la vie. La pharmacienne précise que parallèlement à cette baisse se construit et s’affine la mémoire immunitaire (lire ci-dessous).
La concentration en IgM anti-SARS-CoV-2 et en IgG anti-SARS-CoV-2 dans le sérum est en général estimée en UA/ml. Si la concentration de ces IgM et IgG est supérieure à 1,1 UA/ml, le résultat est positif (réaction positive). Entre 0,9 et 1,0 UA/ml le résultat est indéterminé. En dessous de 0,9 UA/ml le résultat est négatif.
Il est aussi possible de mesurer des anticorps ciblant le domaine de liaison aux récepteurs (en anglais RBD) de la protéine de pointe (Spike Protein en anglais) du virus SARS-CoV-2, on parle d’anticorps anti-RBD. Ces tests permettent notamment d’évaluer une réponse immunitaire après vaccination. Lire davantage ici : Covid-19 : pourquoi les anticorps générés par le vaccin sont différents de ceux de la maladie ?
Qui devrait effectuer ce test ?
Ce test de détection d’anticorps est particulièrement utile pour les personnes qui pensent avoir été infectées mais pour différentes raisons n’ont pas pu effectuer le test par PCR ainsi que pour les personnes qui ont été diagnostiquées positives au test PCR et aimeraient une 2ème confirmation. Dans ce dernier cas, c’est aussi utile pour connaître sa propre réaction immunologique au virus.
Le test sérologique n’est pas conseillé chez des personnes sans symptôme (lire paragraphe ci-dessous), à cause d’une faible efficacité.
Quand effectuer ce test ?
Il est conseillé d’effectuer un test sérologique à partir du 10ème jour après les premiers symptômes de la Covid-19, car la sensibilité à la détection d’anticorps est plus grande. La production d’anticorps après avoir attrapé la Covid-19 semble ne pas durer beaucoup de temps, souvent seulement quelques mois, comme l’a relevé une émission de la radio américaine NPR en juillet 2020. La production des anticorps a lieu 1 à 3 semaines après l’infection, selon les Centers for Disease Control and Prevention américains36.
Il faut savoir que le corps commence à produire des anticorps neutralisant du virus comme les Iga ou IgM environ 10 à 15 jours après l’apparition des premiers symptômes de la maladie, comme le relève l’édition du 2 mai 2020 de The Economist, citant une étude chinoise de Shanghai. Mais certaines personnes infectées par la Covid-19 ne produisent pas d’anticorps, ou en tout cas n’arrivent pas à être détectés dans le sang. Les lymphocytes T qu’on qualifie en français d’immunologie cellulaire ou humorale, en plus des anticorps produits par les lymphocytes B, contribuent aussi à la défense immunitaire contre la Covid-19.
Le test est-il efficace 3 mois ou plus après les premiers symptômes ?
Selon une étude chinoise publiée dans la revue Nature Medicine (DOI : 10.1038/s41591-020-0965-6) le 18 juin 2020, le niveau d’anticorps trouvé chez des patients chinois atteints par le virus de la Covid-19 a diminué rapidement 2 à 3 mois après l’infection autant chez des patients symptomatiques que sans symptômes (asymptomatiques). Cela signifie que chez des personnes atteintes de la Covid-19 qui ont effectué le test par exemple 3 mois après la première infection, il est possible qu’aucun anticorps ne soit détecté ou de façon non réactive. L’étude a été réalisée en Chine sur 37 personnes sans symptômes et 37 personnes avec des symptômes modérés à la Covid-19, tous les participants ont été testés positifs à la Covid-19 par un test PCR. Les anticorps IgG (produits dans la phase tardive) ont notamment été mesurés dans ce travail de recherche. Cette étude remet en doute la possibilité d’une immunité contre la Covid-19, notamment le développement d’un éventuel vaccin véritablement efficace. Cela montre aussi que les personnes qui ont souffert par le passé de la Covid-19 ne sont pas forcément immunisées contre une nouvelle infection.
Les anticorps ne durent pas très longtemps dans le sang, car il s’agit de protéines ou de molécules par définition non vivantes. Par conséquent après quelques semaines ou mois, les anticorps disparaissent naturellement de l’organisme37.
Risque d’imprécision (faux positif et faux négatif)
Beaucoup de tests sérologiques, basés sur une recherche d’anticorps, peuvent s’avérer imprécis.
– Par exemple ces tests pourraient détecter des anticorps comme les IgG, IgA et IgM provenant d’autres coronavirus, à l’origine du refroidissement ou rhume (les 4 coronavirus : HKU1, NL63, OC43 ou 229E) et pas du SARS-CoV-2. Dans ce cas on parle de faux-positif. Cette situation n’est toutefois pas très fréquente. Mais c’est pourquoi aussi la FDA, l’agence américaine d’enregistrement des médicaments, mettait en garde contre certains tests sérologiques, comme l’a informé CNN le 15 avril 2020.
– Des faux négatifs sont aussi possibles. Cela signifie qu’un résultat négatif du test sérologique ne peut pas exclure la maladie ou une exposition par le passé au virus.
Personnes sans symptômes
La réalisation d’un test sérologique chez des personnes qui ont eu la Covid-19 (confirmation par test PCR) mais qui n’ont pas présenté de symptômes (asymptomatiques) n’est pas vraiment conseillée, car le taux positif aux anticorps IgG est selon des études inférieur à 10%. Pour rappel, les anticorps IgG sont ceux pouvant garantir une éventuelle immunité à la Covid-19. À la différence des IgM et IgA qui apparaissent dans la phase aiguë et souvent en même temps les IgG sont produits après la phase aiguë, c’est-à-dire dans la phase tardive (souvent des semaines ou mois après les premiers symptômes), même si certaines sources parlent d’une production en moyenne 5 jours après l’apparition des premiers symptômes de la Covid-19.
4. Réponse immunitaire par les lymphocytes T (dans la réponse immunitaire adaptative)
En plus d’une réponse par production d’anticorps, l’organisme dispose aussi de lymphocytes T. Selon nos informations, en novembre 2021 (date de la mise à jour de ce paragraphe), il n’était pas possible en tout cas à grande échelle et pour le grand public de mesurer ou d’évaluer ces lymphocytes T dans le sang. En effet, la réponse immunitaire par lymphocytes T repose sur le fait que lorsque le virus rentre dans l’organisme il est absorbé par certaines cellules et notamment les phagocytes. Un fragment du virus appelé antigène est présenté à la surface de la cellule. Cela attire ensuite les lymphocytes T qui viennent se fixer à la cellule présentant l’antigène. Les lymphocytes T déclenchent ensuite une inflammation avec production de cytokines et perforines indiquant que l’organisme doit lutter contre une attaque (ici virale). Les cytokines et perforines ont aussi comme objectif de tuer les cellules infectées par les virus. Il y a aussi une stimulation de lymphocytes B qui produisent des anticorps. Cela signifie que cette défense immunitaire par lymphocytes T peut aussi mener à la production d’anticorps, même si de façon plus indirecte.
Lymphocytes T mémoire
Il existe dans l’organisme des millions de lymphocytes T dits naïfs (naive en anglais) qui circulent prêts à rencontrer l’agent infectieux comme un virus et se dédier par la suite à lutter contre lui. Ensuite, lorsque ces lymphocytes rencontrent une nouvelle fois l’agent infectieux, ils sont prêts à le détruire. Cela signifie que les cellules mémoire sont capables de réagir plus rapidement en cas d’une deuxième exposition. Ces lymphocytes T portent le nom de lymphocytes T mémoire. Ils appartiennent à la réponse immunitaire adaptative (lire ci-dessus pour plus d’informations à ce sujet).
Covid-19 : les lymphocytes T pourraient amplifier l’immunité, en plus des anticorps (étude)
Diagnostic de la pneumonie
Le diagnostic d’une pneumonie provoquée par le Covid-19 s’effectue notamment par un CT-scan, une radiographie spécifique par scanner des poumons. Le médecin peut aussi mesurer la quantité d’oxygène dans le sang (oxymétrie – lire ci-dessous ou gazométrie) et faire une prise de sang. La fièvre devrait aussi être mesurée.
Photo ci-dessous : tomographie thoracique montrant les changements pulmonaires observés chez les patients atteints de la Covid-19 (crédit photo : Elnara Negri, Sao Paulo, Brésil, mai 2020) 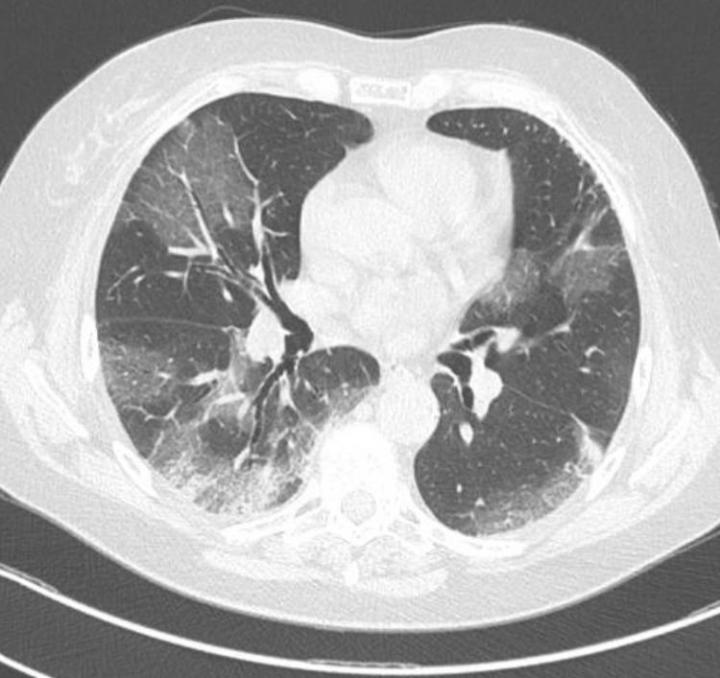
Oxymètre de pouls
– Aux Etats-Unis, une personne diagnostiquée au Covid-19 devrait avoir chez lui un oxymètre de pouls (à placer sur le doigts comme une petite pince) notamment pendant les deux premières semaines de la maladie, c’est-à-dire depuis l’apparition des premiers symptômes, c’est en tout cas l’avis d’un médecin américain. En cas de valeurs basses du taux d’oxygène consultez un médecin ou rendez-vous aux urgences (ou téléphonez aux urgences). Ces recommandations proviennent d’un médecin urgentiste américain, Dr Richard Levitan, qui a écrit un article pour le New York Times en avril 2020. Plus d’informations sur l’oxymètre de pouls
Lire aussi : L’oxymètre de pouls plus utile que la fièvre dans le dépistage de la Covid-19 chez les personnes âgées (interview)
Complications à long terme (Covid long, post-Covid syndrome)
Les complications à long terme ne sont pas encore entièrement connues. Il semble qu’il existe des différences en fonction des symptômes (légers, modérés ou graves).
Il s’agira notamment de contrôler les fonctions cardiaques (ex. ECG, y compris ECG à l’effort, mesure troponines) et rénales (différents tests). Des examens des poumons (scanner notamment) peuvent aussi s’avérer utiles, notamment lors de pneumonie.
Une étude publiée en mai 2022 dans le journal International Journal of Cardiology (DOI : 10.1016/j.ijcard.2022.05.055) a montré un risque au niveau du tissu cardiaque. Selon cette étude le SARS-Cov-2 peut provoquer des lésions organiques graves chez l’être humain. Les complications cardiaques sont l’une des conséquences possibles d’une infection. En outre, le virus s’attaque aussi directement au cœur, peut provoquer une myocardite et entraîner une insuffisance cardiaque.
Lire notre dossier complet : Covid long
Traitements (médicaments et vaccins)
Il existe en 2024 des vaccins disponibles dans de nombreux pays du monde pour prévenir l’apparition de la Covid-19. Dans la pratique si la maladie présente des symptômes (ex. en l’absence de vaccins, de personnes non vaccinées ou même vaccinées), le patient est mis en quarantaine et les mesures mises en place visent surtout à soulager les symptômes en attendant que la maladie se résorbe d’elle-même. Le traitement symptomatique, qui soigne les symptômes, est conditionné par l’état clinique du patient.
Il faut cependant signaler qu’une prise en charge rapide des cas graves offre une meilleure chance de rétablissement. En effet, les médecins à travers le monde ont fait de grands progrès. Les patients hospitalisés notamment aux soins intensifs sont moins intubés par l’oxygène. Au Royaume-Uni, le taux de mortalité en avril 2020 était pour les patients aux soins intensifs d’environ 50%, contre moins de 30% à la fin du mois de juin 2020, selon un article de The Economist paru en août 2020.

Fièvre
Pour abaisser la fièvre, le traitement recommandé est le paracétamol.
Il faut noter que l’utilisation d’anti-inflammatoires non stéroïdiens (AINS) comme l’ibuprofène n’est pas associée à une augmentation de la mortalité ou de la gravité de la Covid-19, selon une étude publiée dans la revue médicale The Lancet Rheumatology (DOI : 10.1016/S2665-9913(21)00144-2) en mai 2021. Les auteurs de l’étude ont examiné les données de 72’000 malades du coronavirus admis dans 255 centres de soins d’Angleterre, d’Ecosse et du Pays de Galles entre janvier et août 2020. Parmi eux, 4211 avaient pris des AINS (essentiellement de l’ibuprofène) avant leur hospitalisation. Selon l’étude, la proportion de décès était similaire chez les patients qui avaient pris des AINS et ceux qui n’en avaient pas pris (30,4% et 31,3%). Des craintes avaient surgi au sujet des AINS au début de la pandémie en 2020, notamment en France.
Toux
Contre la toux grasse, l’acétylcystéine (dosage 600 mg par jour pour un adulte) peut aider à fluidifier les sécrétions, notamment avec des glaires. Après plusieurs semaines de la Covid-19, le médecin peut dans certains cas prescrire d’autres médicaments pour lutter contre la toux comme de la cortisone en prise interne.
Paxlovid
Les National Institutes of Health (NIH) américains recommandent aux personnes non vaccinées contre le Covid-19 qui présentent un risque élevé de contracter un cas grave de prendre le médicament Paxlovid® dans les cinq jours suivant l’apparition de symptômes légers à modérés. Le médicament est pris deux fois par jour pendant cinq jours38.
Médicaments contre la Covid-19 (anticorps, gélules…)
Découvrez notre dossier complet sur les médicaments et traitements contre la Covid-19
Vaccin Covid-19
Découvrez notre dossier complet sur la vaccination contre la Covid-19, avec les vaccins et les projets en développement
Risque d’intubation (réduction du risque)
Aux urgences et notamment soins intensifs positionner le patient sur le côté ou sur le ventre (la masse pulmonaire est principalement dans le dos et pas la poitrine) peut diminuer le risque pour un patient Covid-19 d’être intubé, comme l’expliquait le médecin urgentiste américain Dr Richard Levitan dans un article écrit dans le New York Times en avril 2020.
Temps de récupération :
Il faut parfois plusieurs semaines pour se remettre complètement de la maladie causée par le Covid-19, a déclaré le Dr Mike Ryan, directeur exécutif du Programme d’urgence sanitaire de l’Organisation mondiale de la santé (OMS), lors d’une réunion d’information le lundi 9 mars 202039. La fatigue semble un symptôme fréquent qui perdure chez des personnes ayant souffert de la Covid-19. La toux peut aussi se manifester dans certains cas jusqu’à au moins 21 jours après le début des premiers symptômes.
Prévention
7 règles d’hygiène et de conduite à suivre pour lutter contre ce virus respiratoire :
– Se laver soigneusement les mains notamment avec du savon (le savon tue les virus du Covid-19 en 20 secondes, car les virus ont une enveloppe lipidique qui est rapidement détruite par les molécules du savon). Lire aussi : 6 infos essentielles à savoir sur le lavage des mains
– Tousser et éternuer dans un mouchoir ou dans le creux du coude
– En cas de fièvre et de toux, rester à la maison
– Jeter les mouchoirs usagés dans une poubelle fermée
– Éviter les poignées de mains
– Toujours téléphoner avant d’aller chez le médecin ou aux urgences
– Portez un masque dans l’espace publique, en l’absence de masque couvrez votre visage avec un tissu (ex. foulard, écharpe)
Mesures peu ou moins efficaces :
– La mesure de la température avant d’entrer dans un lieu public (ex. aéroport, centres commerciaux) fait de moins en moins sens, car le variant Delta mène lors de symptômes du Covid-19 dans moins de 50% des cas à de la fièvre et elle se développe surtout dans une phase plus avancée de la maladie. De plus, les outils utilisés pour mesurer la température s’avère souvent peu précise.
– Hygiène des chaussures. Retirer les chaussures avant d’entrer chez quelqu’un n’a pas d’impact sur la diffusion du Covid-19, car le virus est respiratoire et se transmet par le nez ou la bouche.
– De la même façon, nettoyer les surfaces n’a que peu d’impact, car le virus ne se transmet que très peu de cette façon.
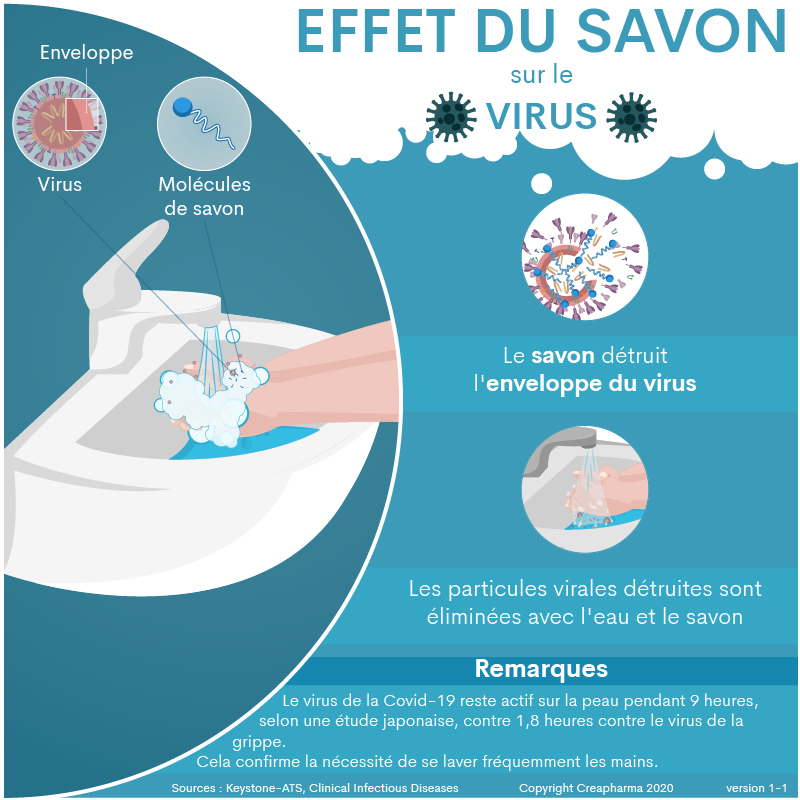
Masques de protection respiratoire (masques chirurgicaux)
Le port de masque chirurgical (masques de protection respiratoire) est recommandé pour les personnes infectées et pour le personnel soignant afin de limiter la propagation du virus notamment lors de toux ou d’éternuement. Mais pour les personnes qui ne sont pas encore malades – c’est-à-dire l’immense majorité, le port d’un masque ne constitue pour le moment pas une recommandation des autorités sanitaires, comme le relèvent de nombreux médias à travers le monde. Cela dit, les autorités américaines recommandent depuis le 3 avril 2020 le port du masque chirurgical ou une protection par un habit (ex. écharpe) pour l’ensemble de la population, la raison est que beaucoup de personnes sont porteuses du virus mais ne présentent aucun symptôme. Par cette mesure de port du masque généralisé, les spécialistes espèrent une diminution des contaminations.
Les masques de protection respiratoire offrent une protection supérieure aux masques d’hygiène comme ceux en papier (en anglais paper masks). Les masques de protection respiratoire correspondent à la norme européenne EN 149. Ils sont répartis en trois classes de protection (FFP1, FFP2, FFP3). Ces masques sont humides après environ 8 heures et doivent alors être changés40.
Les masques FFP2 (ou FFP3) avec un très haut niveau de filtration sont les plus efficaces contre le coronavirus Covid-1941.
Aux Etats-Unis, les masques FFP2 ou FFP3 sont appelés N95 (davantage d’informations ci-dessous). FFP signifie “filtering face piece”, il s’agit d’un standard de l’Union Européenne (EN standard 149:2001). Pour être précis, un masque N95 signifie qu’il est capable d’enlever 95% de toutes les particules qui ont un diamètre de 0,3 microns ou plus. Un masque FFP1 enlève 80% des particules qui ont un diamètre de 0,3 microns ou plus, un FFP2 enlève 94%, un FFP3 enlève 99% et un N100 99.97%42.
Covid-19 : l’utilisation de 2 masques plus efficaces qu’un seul (dans certains cas)
Aux Etats-Unis, la mode est de porter 2 masques pour prévenir le SARS-CoV-2, par exemple un masque chirurgical et par dessus un masque en tissu. Jusqu’à présent il manquait d’études, mais selon une nouvelle recherche publiée par les CDC américaines le 10 février 2021, le port d’un double masque garantit 90% d’efficacité, contre 59% pour le seul port d’un masque chirurgical mal ajusté. Mais si le masque chirurgical est bien ajusté avec notamment un noeud supplémentaire au niveau de l’oreille pour éliminer tout vide entre la peau et le masque la protection avec ce seul masque chirurgical est aussi de 90%. Par comparaison, un masque N95 (en Europe on parle plutôt de masques FFP2 ou FFP3) protège à 99% et un masque en tissu d’environ 50%, parfois beaucoup moins. Les masques sont utiles dans les deux sens, pour éviter qu’une personne porteuse transmette le virus mais permet aussi de protéger les personnes non infectées d’être contaminées par une personne porteuse du virus SARS-CoV-2.
– Pratiquez régulièrement de l’exercice physique.
En effet, l’exercice régulier peut réduire le risque de syndrome de détresse respiratoire aiguë (SDRA ou en anglais : acute respiratory distress syndrome), une cause majeure de décès chez les patients atteints de la Covid-19 (lire davantage ci-dessous sous Symptômes), selon une étude publiée le 15 avril 2020 dans le journal scientifique Redox Biology (DOI : 10.1016/j.redox.2020.101508). Le Dr Zhen Yan qui a dirigé cette étude invite les gens à faire de l’exercice sur la base de ses conclusions, qui suggèrent également une approche thérapeutique potentielle. Son étude a montré a montré que les résultats de la recherche médicale “soutiennent fortement” la possibilité que l’exercice puisse prévenir ou au moins réduire la gravité du SDRA. Les découvertes sur une enzyme antioxydante endogène fournissent des indices importants et ont interrogé les chercheurs pour développer une nouvelle thérapie pour le SDRA causé par Covid-19. Un antioxydant connu sous le nom de “superoxyde dismutase extracellulaire” (EcSOD) ou en anglais “extracellular superoxide dismutase” serait à l’origine de cet effet protecteur. Ce puissant antioxydant chasse les radicaux libres nocifs, protégeant ainsi nos tissus et aidant à prévenir les maladies. Nos muscles fabriquent naturellement l’EcSOD, la sécrétant dans la circulation pour permettre sa liaison à d’autres organes vitaux, mais sa production est renforcée par l’exercice cardiovasculaire. Les recherches suggèrent que même une seule séance d’exercice augmente la production de l’antioxydant.
Cela pourrait expliquer pourquoi environ 80% des patients atteints de Covid-19 ont des symptômes modérés sans avoir besoin d’aide respiratoire. Des médicaments ou traitements pourraient aussi un jour être développés, comme une thérapie génique, par exemple, pourrait un jour être utilisée pour augmenter la production de cet antioxydant afin que sa présence protectrice dans les poumons soit renforcée chez les patients luttant contre la Covid-19.
– Le port de lunettes (de vue par exemple) semble permettre de prévenir le Covid-19, selon une étude chinoise publiée en septembre 202043. Il faut savoir que le virus SARS-CoV2 peut entrer par les yeux dans l’organisme.
Bons conseils
Respiration :
– Si possible, avec les conseils de votre médecin, effectuez des exercices de respiration.
Eviter le sport :
– Pendant la phase symptomatique du Covid-19, il faut éviter de faire des exercices trop intenses ou du sport44. Un exercice intense peut augmenter la réplication virale avec un risque plus élevé d’inflammation et de nécrose cellulaire. Comme on l’a vu dans la rubrique Complications ci-dessus, il existe aussi un risque de développer des maladies cardiaques (ex. arythmie cardiaque) après avoir souffert de Covid-19. La reprise du sport ou d’exercice intense doit donc être effectuée progressivement et en accord avec le médecin.
Toux grasse et glaires :
– Pour limiter la formation de mucus gras ou épais avec notamment des glaires dans la phase de toux productive (grasse) du Covid-19, il est conseillé de limiter certains aliments comme les produits laitiers, les féculents et certains fruits comme les bananes qui augmentent l’épaisseur du mucus. La prise de piment, pas trop fort, ou de citron peut au contraire permettre de mieux fluidifier les glaires. Buvez par exemple régulièrement une tisane de thym (ou camomille) avec du miel et surtout du citron.
Si une personne est malade du Covid-19, comment protéger son foyer ?
Les personnes pensant avoir été infectées doivent s’isoler chez elles, de dormir dans une pièce séparée, d’utiliser si possible une salle de bain séparée, et de porter un masque45. Les personnes qui contractent le Covid-19 infectent environ la moitié des membres de leur famille qui habitent avec eux, selon une étude américaine des Centres de prévention et de lutte contre les maladies (CDC) publiée fin octobre 2020.
News, FAQ & Ressources :
News :
– « Long Covid » : des symptômes qui durent pendant des mois
– Covid-19 : les lymphocytes T pourraient amplifier l’immunité, en plus des anticorps (étude)
– 6 infos essentielles à savoir sur le lavage des mains
– Covid-19 chez les enfants : la première manifestation pourrait être des symptômes gastro-intestinaux
– Covid-19 : la vitamine D serait liée à un faible taux de mortalité virale (étude)
– Interview avec le spécialiste en gériatrie Dr Christophe Graf qui fait face à la Covid-19
– Comment gérer le stress dû à la pandémie ?
– Le port de masques chirurgicaux en public pourrait contribuer à ralentir la progression de la pandémie de Covid-19
– Vaccination contre la Covid-19
Etudes actuelles :
Découvrez sur le site de bioXriv des milliers d’études en preprint sur le Covid-19 (c’est-à-dire des études qui n’ont pas encore été publiées en peer-reviewed)
Noms anglais de la maladie :
COVID-19, Covid-19, covid-19, Covid, Coronavirus
Crédits photos et infographies :
Adobe Stock, Pixabay, Creapharma.ch
Historique de la mise à jour – Dossier revu médicalement :
– 19.07.2024 (par Xavier Gruffat, pharmacien, mise à jour sur Nouveautés – premier paragraphe)
– 24.06.2024 (par Xavier Gruffat, pharmacien, mise à jour sur Traitements)
– 04.03.2024 (par Xavier Gruffat, pharmacien)
– 05.10.2022 (par Xavier Gruffat, pharmacien)
Références scientifiques et bibliographie :
- Article du Blick.ch, édition en français, datant du 19 juillet 2024
- Article du Blick.ch, édition en français, datant du 19 juillet 2024
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- Magazine allemand FOCUS paru en février 2020, édition no 6/2020
- Folha de S.Paulo du 7 juin 2020
- Estadão du 4 juillet 2020
- CNN.com, le 30 mars 2020
- Agence de presse suisse Keystone-ATS, Coronavirus – La barre officielle des sept millions de décès du Covid franchie, avec notre partenaire Pharmapro.ch qui est client de l’agence. Le 11 janvier 2024
- Le Figaro, édition online du 4 avril 2020
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- Journal Folha de S.Paulo, édition papier du 3 mars 2021
- News Keystone-ATS, du 4 février 2021
- The Economist du 6 juin 2020
- Pharmawiki.ch, site en allemand consulté le 7 mars 2020
- Cours de l’EPFL, Suisse : Introduction à l’immunologie: aspects fondamentaux, cours online accédé le 8 août 2020
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- Folha de S.Paulo du 1er août 2020, se basant sur un article du Wall Street Journal
- The Economist du 6 juin 2020
- Folha de S.Paulo du 1er août 2020, se basant sur un article du Wall Street Journal
- Folha de S.Paulo du 1er août 2020, se basant sur un article du Wall Street Journal
- Folha de S.Paulo du 1er août 2020, se basant sur un article du Wall Street Journal
- NZZ, 5 août 2020
- Site Internet de l’Office Fédéral de la Santé (OFSP) suisse – le lien marchait le 30 janvier 2020, consulté le 30 janvier 2020
- Keystone-ATS, agence de presse suisse, 4 avril 2020
- Folha de S.Paulo, 1er août 2020, reprise d’une news sur Wall Street Journal
- Folha de S.Paulo, édition du 2 mai 2020, autres médias de références
- Site Internet de l’Office Fédéral de la Santé (OFSP) suisse – le lien marchait le 30 janvier 2020, consulté le 30 janvier 2020
- Pharmavista.ch, article du 17.04.2020
- Mayo Clinic, article du 29 juin 2020
- Prevention.com, article du 27 août 2020, le lien marchait le 7 septembre 2020
- Article de la Cleveland Clinic, Everything You Need To Know About COVID-19 Variants, datant du 17 janvier 2024, site accédé par Creapharma le 23 janvier 2024 et le lien marchait à cette date
- Folha de S.Paulo, journal quotidien brésilien grand public de référence, édition du 3 mars 2021
- Emission radio Forum de la RTS, édition du 5 mars 2021
- Magazine New Scientist, 2020
- The Wall Street Journal, édition du 2 avril 2020
- The Wall Street Journal, 09.07.2020
- The New York Times, août 2020, article de Katerhine J. Wu
- Article du site Harvard Health Publishing – Harvard Medical School, datant du 1er mars 2024, More guidance on using the COVID-19 drug Paxlovid, site accédé par Creapharma.ch le 1er juillet 2024 et le lien marchait le 24 juin 2024 car lien publié à l’avance (attention article payant possible)
- CNN.com, site consulté le 9 mars 2020
- Pharmavista.net, site consulté le 28 janvier 2020
- Journal de France 2 du 25 février 2020
- Site internet Fast Life Hack, consulté le 28 février 2020
- Folha de S.Paulo, 18.09.2020
- Medical Tribune, Suisse, 15.06.2020
- Agence de presse Keystone-ATS, citant les CDC américaines

