Cholestérol (hypercholestérolémie)
Dernière mise à jour : 26.02.2024
Révision médicale : Xavier Gruffat, pharmacien
Définitions
 Cholestérol
Cholestérol
Le cholestérol est une molécule grasse (lipidique ou cireuse1) essentielle pour le bon fonctionnement de l’organisme qui est en partie fabriqué par notre foie. Il est aussi introduit dans notre organisme par l’alimentation. Le cholestérol joue un rôle essentiel dans la construction de la membrane cellulaire et dans la fabrication d’hormones, notamment sexuelles. Le cholestérol appartient à la classe des stérols. L’organisme a besoin de cholestérol pour construire des cellules saines.
Hypercholestérolémie
L’excès de cholestérol ou hypercholestérolémie, encore plus précisément nommé l’hyperlipoprotéinémie -car le cholestérol est fortement lié aux protéines le transportant – peut s’avérer dangereux à long terme. En effet, il peut y avoir des formations de dépôts avec accumulation sur les parois ou de caillots qui vont obstruer les artères et provoquer de graves maladies cardiovasculaires comme l’infarctus du myocarde ou l’AVC. Aucun symptôme n’est ressenti à court terme, le risque est en général sur le moyen ou le long terme, ce qui en fait une maladie qui doit être régulièrement contrôlée par le médecin par des examens sanguins (bilan lipidique). Pour résumer, c’est l’excès de cholestérol qui peut provoquer des complications et non sa présence en quantité optimale, tout est question d’équilibre.
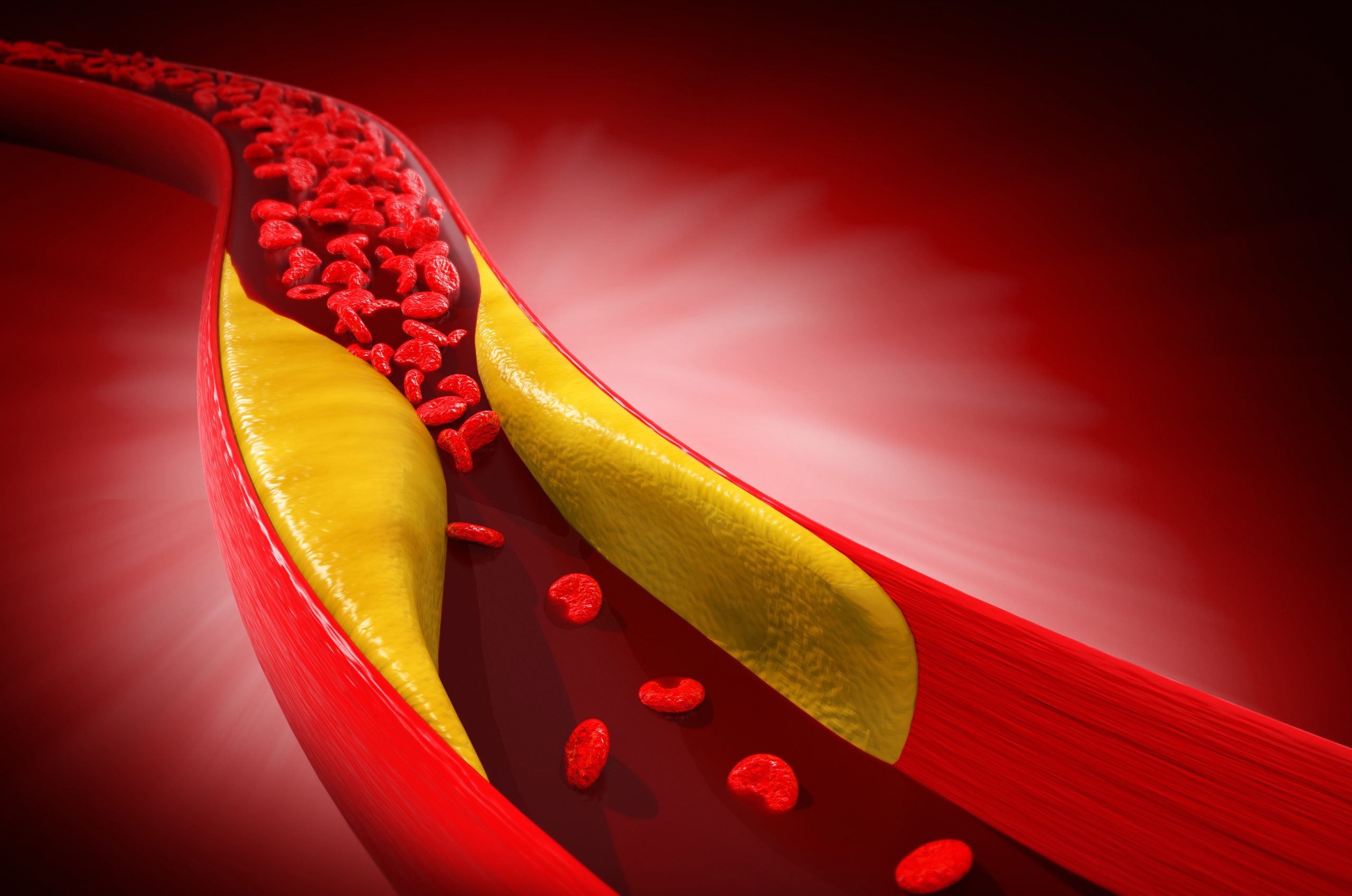
Hypercholestérolémie dans une artère
Lipoprotéines
Le cholestérol est transporté dans le sang par des lipoprotéines2. Il s’agit d’une association entre le cholestérol (lipide) et des protéines.
Plusieurs lipoprotéines (LDL, HDL, etc.)
On distingue 3 types de lipoprotéines, classées selon leur densité (density en anglais) : les VLDL (Very-Low-Density Lipoprotein), les LDL (Low-Density Lipoprotein) et les HDL (High-Density Lipoprotein). Ce sont surtout le LDL et le HDL qui jouent un rôle cliniquement important. Certaines sources parlent de 5 lipoprotéines différentes, il faut encore ajouter à la liste les chylomicrons (présent surtout dans la lymphe) et les lipoprotéines de densité intermédiaire. Les VLDL et chylomicrons sont composés de triglycérides en quantité importante3, d’apolipoprotéines et de cholestérol.
LDL
Le LDL, aussi appelé “mauvais cholestérol”, est une lipoprotéine qui amène le cholestérol synthétisé par le foie ou ingéré dans les aliments vers les tissus (cellules). Il peut être responsable d’obstruction des artères et mener à l’athérosclérose. Le LDL contient aussi des triglycérides mais en moindre ou très faible quantité, ainsi que les apolipoprotéines et surtout du cholestérol. Le LDL n’est pas mauvais en soi, mais présent en excès il peut aboutir à la formation de plaques d’athérome en adhérant aux artères et provoquer des maladies cardiaques. Le LDL est parfois appelé de cholestérol collant (en anglais : sticky cholesterol).
HDL
Le HDL, aussi appelé “bon cholestérol”, est une lipoprotéine qui ramène le cholestérol des cellules vers le foie. Le HDL est parfois appelé de cholestérol non collant (en anglais : non sticky cholesterol). Si la valeur du HDL est élevée et celle du LDL basse la formule sanguine est dite optimale pour le cholestérol. Dans les autres cas de figures, il faudra certainement entreprendre un traitement.
Toutefois, selon une étude de l’Université de Maryland publiée le 10 mai 2016 dans la revue spécialisée Circulation : Cardiovascular Quality and Outcomes (DOI : 10.1161/CIRCOUTCOMES.115.002436), un taux élevé de HDL pris indépendamment des valeurs du LDL et des triglycérides (TG) ne semble pas être capable de prédire de façon systématique une diminution du risque cardiovasculaire. Cette étude qui a analysé des données de cohorte de plus de 3500 personnes collectées pendant environ 25 ans suggère que pour évaluer le risque cardiaque, les mesures du LDL et des TG sont plus importantes que la mesure seule du HDL. Lire davantage : Le “bon cholestérol” ou HDL semble avoir été survalorisé
Lipoprotéine A
La lipoprotéine A ou Lp (a) prend part au transport du cholestérol dans le sang. Elle est parfois aussi mesurée. Comme le LDL, on parle aussi parfois pour qualifier la lipoprotéine A de cholestérol collant (en anglais : sticky cholesterol). Il faut savoir que son taux est déterminé génétiquement. On naît tous avec un taux précis qui est fixe dès l’âge de 5 ans. Il est conseillé de doser la lipoprotéine A au moins une fois dans sa vie, sauf exception.
Triglycérides
Les triglycérides sont un type de graisse associé au cholestérol sanguin. Quand on mange, le corps transforme toute calorie non nécessaire à l’organisme en triglycérides. Ces dernières sont stockées dans les cellules graisseuses de l’organisme et relâchées dans la circulation sanguine notamment entre les repas4. Si les triglycérides sont présents dans le sang à un taux trop élevé (hypertriglycéridémie), une augmentation du risque de maladie cardiaque (y compris d’AVC) est possible. Lire aussi : Mieux comprendre les triglycérides
Définition athérosclérose
L’athérosclérose est une obstruction par un mécanisme d’oxydation des artères. Il y a une accumulation de cholestérol et d’autres dépôts (plaques) qui se forment sur les parois des artères5. La maladie est favorisée par le LDL, les principales conséquences peuvent être une crise cardiaque (infarctus du myocarde) ou un AVC. En effet, le cœur peut ne pas recevoir la quantité de sang riche en oxygène dont il a besoin, ce qui augmente le risque de crise cardiaque. Une diminution de la circulation sanguine dans le cerveau peut provoquer un accident vasculaire cérébral.
Autres informations sur le cholestérol :
– Le cholestérol est une substance vitale pour l’organisme, en voici quelques exemples : il donne de la structure à la cellule en se plaçant dans la membrane cellulaire, intervient dans la synthèse de nombreuses hormones (cortisone, hormones sexuelles), joue un rôle dans la digestion des graisses (au niveau de la bile), dans la construction des os (vitamine D), etc.
– Le cholestérol peut être produit par nos propres cellules (à 80%), on parle de la voie métabolique endogène. La plus grande partie de cette production se passe dans le foie, jusqu’à 2 gr par jour peuvent être produits par cette voie métabolique. Mais le cholestérol peut également être apporté par la nourriture en principe d’origine animale (à 20%), on parle de la voie exogène.
Ainsi, lors d’un apport trop important de cholestérol par l’alimentation il y a facilement un excès de cholestérol car il y une addition à la voie endogène, déjà majoritaire à 80%, ce qui provoque à terme des complications cardiovasculaires.
– Le cholestérol est éliminé dans la bile mais est, par la suite, en majeure partie réabsorbé. On nomme ce processus : cycle entéro-hépatique.
– Le cholestérol est lié à des protéines plasmatiques, aussi appelées protéines de transport, qui circulent dans le système cardiovasculaire comme le sang. Le cholestérol doit être transporté, car il n’est pas soluble dans le sang.
Guide :
Cholestérol, bien préparer sa visite chez le médecin
Epidémiologie
Aux Etats-Unis, on estimait début 2021 que 29 millions d’adultes aux États-Unis ont un taux de cholestérol élevé6.
Remarques :
Ces statistiques concernent les personnes souffrant d’hypercholestérolémie liée à l’apport exogène.
En ce qui concerne les personnes souffrant d’un taux de cholestérol élevé dû à la production endogène (maladie héréditaire), il semblerait qu’une personne sur 500 soit touchée (soit aux Etats-Unis beaucoup moins que 29 millions d’adultes).
Causes
Les causes d’un excès de cholestérol ou de l’hypercholestérolémie (en particulier de LDL) peuvent être :

– Cause héréditaire ou génétique, le corps sécrète naturellement trop de cholestérol.
Lorsque le taux de cholestérol est trop élevé, à cause d’une production endogène excessive, on parle d’hyperlipidémie familiale. Comme cela est dû à la transmission d’un gène altéré, ce gène peut être transmis par un des parents ou les deux. Si le gène est transmis par un des parents seulement, le taux de cholestérol peut être 2 à 3 fois plus élevé que la normale. En revanche, lorsque la transmission de l’hyperlipidémie familiale est causée par les deux parents, le taux de cholestérol peut être augmenté de 6 fois.
– Alimentation (manger trop de graisses saturées).
Les graisses sont importantes pour l’organisme en fournissant l’énergie nécessaire à son bon fonctionnement. Par contre, un excès de graisse favorise les dépôts et l’apparition d’athérosclérose.
On différencie les graisses saturées et les graisses insaturées. Les graisses saturées sont surtout présentes dans les graisses d’origine animale et font augmenter le taux de LDL-cholestérol (appelé mauvais cholestérol). Ce n’est pas le cas des graisses insaturées présentes dans les graisses végétales. Ces dernières sont pauvres en LDL-cholestérol et riches en HDL-cholestérol (appelé aussi bon cholestérol).
Selon les autorités américaines du ministère de l’agriculture et de la santé qui communiquaient à ce sujet en février 2015, les aliments riches en cholestérol ne font pas augmenter le taux de cholestérol dans le sang. Selon un haut fonctionnaire américain du département de l’agriculture expliquant ce changement dans les recommandations, il n’y aurait pas de relation entre le taux de cholestérol dans un aliment et celui dans le sang humain (cholestérolémie). C’est pourquoi à terme les aliments vendus aux États-Unis ne devraient plus contenir des avertissements indiquant une teneur élevée en cholestérol.
L’organisme est en fait capable de réguler l’absorption de cholestérol et bloque son entrée, si nécessaire, directement dans la paroi intestinale.
Par contre les graisses saturées peuvent elle augmenter le taux de cholestérol dans le sang (cholestérolémie).
– Autres facteurs liés au style de vie : excès de poids et surtout l’obésité, hypertension, manque d’exercice (sédentarité), stress, tabagisme, diabète, etc.
– Troubles du sommeil. Une étude publiée en ligne le 15 février 2023 dans le Journal of the American Heart Association (DOI : 10.1161/JAHA.122.027361) a relevé que l’irrégularité du sommeil – les variations d’une nuit à l’autre de la durée et du moment du sommeil – est liée à l’athérosclérose.
– Multifactoriel : ensemble de facteurs génétiques et liés au style de vie.
Personnes à risques
Les personnes pouvant souffrir d’hyperlipidémie (cholestérol sanguin élevé) sont les personnes suivantes :
Personne dont un ou des parents souffrent d’hyperlipidémie familiale
L’hyperlipidémie familiale est une affection génétique provoquant une fabrication endogène de cholestérol trop élevée d’un facteur de 2 à 8 fois plus élevé que le taux de cholestérol sanguin normal.
Personne consommant beaucoup de graisses animales au détriment des graisses végétales
Les graisses animales contiennent plus de graisses saturées, faisant augmenter le taux de cholestérol dans le sang et risquant de boucher les artères. Il est important de connaître la notion de graisses cachées qui sont les graisses contenues dans les aliments et dont on ne soupçonne pas la grande quantité en graisse. On parle ici des charcuteries notamment, des plats préparés contenant des sauces, des frites, des chips, des cacahuètes.
Pour exemple, mentionnons qu’un paquet de cacahuètes de 200g contient 18 cuillères à café de graisse cachée, soit environ 90 grammes de graisse. Or, le besoin quotidien en graisse pour un adulte est de 60 à 70 grammes environs. On voit ici que le besoin est largement dépassé, on entre dans les excès, donc dans l’accumulation de graisses, pouvant être nocive pour le corps.
Les personnes sédentaires
Les personnes sédentaires, n’utilisent pas l’énergie fournie par les graisses ou lipides. Les lipides sont consommés par le corps pour fournir de l’énergie lorsque l’on pratique un effort physique de moyenne intensité, suffisamment longtemps. Il est ainsi recommandé de pratiquer au moins 2 fois par semaine, une activité physique augmentant le rythme cardiaque pendant au moins 1h30.
Les graisses non utilisées sont stockées dans le corps et peuvent provoquer une hypercholestérolémie.
Symptômes
Une personne souffrant d’hypercholestérolémie ne présente aucun symptôme pendant de longues années, jusqu’à ce que le dépôt de cholestérol dans les artères sanguines soit assez conséquent pour les boucher et provoquer des complications pouvant être fatales, ou très handicapantes. L’absence de symptômes lors d’hypercholestérolémie peut rendre plus difficile la mise en place d’un traitement, car la personne ne sait pas qu’elle est malade. Le diagnostic d’hypercholestérolémie est souvent posé fortuitement lors d’un contrôle médical général.
Suivant l’emplacement des plaques athéromateuses (dépôt de cholestérol et de globules blancs), les symptômes seront différents, car ils dépendront de l’organe touché.
Ainsi, lorsque ce sont les artères du cœur qui sont bouchées (artères coronaires), le malade ressentira des oppressions dans la poitrine, appelées angine de poitrine ou angor. La complication principale, lorsque les artères coronaires sont touchées est la survenue d’un infarctus du myocarde (arrêt cardiaque).
Lorsque ce sont les artères du cerveau qui sont touchées, on peut souffrir d’accident vasculaire cérébral (AVC ou attaque cérébrale). Une confusion mentale apparaît pouvant être suivie par une perte de connaissance et la mort.
Lorsque ce sont les artères des reins qui sont touchées, les malades présentent une hypertension et à la longue, une insuffisance rénale très pénible à traiter, car il faudra les dialyser (ce traitement est douloureux et très coûteux) en attendant de recevoir une greffe rénale.
Chez les personnes souffrant d’hyperlipidémie familiale les symptômes peuvent être plus importants, vu que leur taux sanguins en cholestérol peut être 2 à 8 fois plus élevés que le taux normal. Cependant, le dépôt se fait également sur de nombreuses années. Ainsi, les symptômes prendront également quelques années, avant d’apparaître.
Les symptômes peuvent se présenter ainsi :
– Xanthomes (petits nodules jaunâtres faits de dépôts de cholestérol) sur la peau
– Xanthélasma (taches jaunâtres sur les paupières)
– Cercle jaune autour de l’iris de l’œil
Prévention primaire ou secondaire
En médecine on distingue la prévention primaire de la prévention secondaire en cas d’hypercholestérolémie.
La prévention primaire signifie que le patient n’a pas eu dans le passé d’accident cardio-vasculaire et la prévention secondaire indique au contraire que le patient a souffert par le passé d’un accident cardio-vasculaire comme un infarctus, un AVC, une angine de poitrine, etc.
Les traitements contre le cholestérol sont surtout indiqués en cas de prévention secondaire mais peuvent aussi être prescrits en prévention primaire, surtout en cas de taux élevés de cholestérol (LDL, triglycérides) ou d’autres facteurs à risque.
Diagnostic
Le diagnostic d’une hypercholestérolémie se fait exclusivement par une prise sanguine lors d’un contrôle général de santé, car cette maladie est totalement asymptomatique, en tout cas dans ses débuts. Les symptômes apparaissant après plusieurs années.
Profil lipidique
L’analyse sanguine mesure le cholestérol total (TC) ainsi que ses différents éléments : le cholestérol HDL (HDL-C), le cholestérol (LDL-C) et les triglycérides (TG). On appelle cela, le profil lipidique.
Il n’est plus nécessaire d’être à jeun, comme c’était le cas à l’époque, pour mesurer le taux de lipides dans le sang comme le cholestérol (ex. LDL). Comme l’a affirmé un communiqué de presse de la Société Européenne de Cardiologie lors d’un congrès qui s’est tenu à Rome en août 2016, les résultats dans la mesure du taux de lipide sans être à jeun ou à jeun se sont montrés identiques. Autrement dit, selon les nouvelles découvertes scientifiques l’alimentation n’influence plus le profil lipidique.
L’interprétation des résultats dépendra de différents facteurs, comme le diabète de type 2, l’hypertension, le tour de taille, des antécédents de maladie cardiovasculaires. Tous ces facteurs sont des facteurs de risque de maladies cardio-vasculaires.
Valeurs de référence
En principe, les valeurs de référence pour la lipidémie sont les suivantes, ces valeurs peuvent varier en fonction du pays (recommandations différentes par les autorités de santé) ou si la personne se trouve dans un groupe à risque cardio-vasculaire ou non :
TC (total cholesterol en anglais, cholestérol total) : 4,4-6,2 mmol/L ou 1,7-2,4 g/L (ou 170 à 240 mg/dL). La Mayo Clinic estimait dans un livre publié en 20237 que la valeur totale du cholestérol doit être inférieure à 200 mg/dL. Certaines sources8 recommandent une valeur du TC inférieure à 190 mg/dL.
En France, l’Affsaps recommandait en 2023 une valeur du TC inférieure à 2,00 g/L (=200 mg/dL) ou 5 mmol/L.
LDL (ou LDL-C) : 3,5 – 4,5 mmol/L ou 1,35 -1,75 g/L (ou 135 – 175 mg/dL), dans les groupes à haut risque cardiovasculaire, le but est que le patient atteigne moins de 70 mg/dL de LDL. La Mayo Clinic estimait en 2023 que la valeur idéale du LDL est comprise entre 100 mg/dL et 129 mg/dL (si inférieur à 100 mg/dL c’est très bien) et à moins de 70mg/dL pour les personnes à très haut risque d’attaque cardiaque. Pour les personnes à bas risque cardiovasculaire, plusieurs sources9 estiment qu’il faut atteindre une valeur de LDL inférieure à 130 mg/dL.
En France, l’Affsaps recommandait en 2023 une valeur du LDL inférieure à 1,6 g/L (=160 mg/dL), en tout cas le taux LDL était considéré comme normal si la valeur était inférieure à 1,6 g/L.
HDL (ou HDL-C) : 0,9 – 1,6 mmol/L ou 0.35 – 0,62 g/L (ou 35 – 62 mg/dL), relevons que cette valeur est toujours moins prise en compte par les médecins. Aux Etats-Unis, la Mayo Clinic conseillait en 2023 comme objectif pour les hommes d’avoir une valeur des HDL au-dessus de 60 mg/dL10.
En France, l’Affsaps recommandait en 2023 une valeur du HDL comprise entre 0,4 g/L et 0,6 g/L (entre 1,00 mmol/L et 1,5 mmol/L).
TG (triglycérides) : 0,60 – 1,70 mmol/L ou 0,52-1,50 g/L (ou 52-150 mg/dL). Le taux normal recommandé de TG se situe à moins de 150 mg/dL ou à moins de 1,7 mmol/L. Au-delà de cette limite, le taux est considéré comme élevé, voire très élevé à partir de 500 mg/dL ou plus de 5,7 mmol/L. Certaines sources11 font une différence entre être à jeun (n’avoir rien mangé) ou non, avec à jeun une valeur devant être inférieure à 150 mg/dL et non à jeun inférieure à 175 mg/dL.
Risques
En fonction de votre taux de LDL (lire plus d’explications sous Définition ci-dessus), les risques suivants peuvent exister :
– Infarctus du myocarde (crise cardiaque) liés à l’athérosclérose
– AVC (accident vasculaire cérébral) liés à l’athérosclérose
– Insuffisance rénale, hypertension, liés à l’athérosclérose
– Problèmes liés à la coagulation
Ces complications peuvent entraîner la mort du sujet ou une altération grave de la qualité de vie lorsque, suite à un accident cardiovasculaire, le patient ne meurt pas, mais reste handicapé à vie.
Remarquons que les médecins parlent d’excès de cholestérol lorsque votre taux de cholestérol total excède les 6.5 mmol/L ou que votre taux de LDL (mauvais cholestérol) est supérieur à 4.5 mmol/L. Ces informations sont à titre purement informative et peuvent varier d’une année à l’autre, demandez conseil à votre médecin pour plus d’information.
En fonction des facteurs de risque existant (antécédents familiaux, antécédents personnels, diabète de type 2, hypertension), votre médecin traitant voudra abaisser davantage votre taux de cholestérol total et le taux de LDL.
Traitements (hypolipidémiants)
Le traitement de l’hypercholestérolémie (nommé scientifiquement et plus précisément hyperlipoprotéinémie) repose sur l’utilisation d’hypolipidémiants. La thérapie peut varier d’un individu à l’autre, seul un médecin peut faire un diagnostic exact et prescrire les bons médicaments. Voici toutefois un résumé de la thérapie en général appliquée.
Modification du style de vie
Première mesure (si hypercholestérolémie liée au style de vie, c’est à dire non génétique) à effectuer : changement dans le style de vie, surveiller l’alimentation en effectuant un régime.
Médicaments
Deuxième mesure, si la première mesure (essayée sur une période d’environ 3 mois) n’a pas marché, il faudra utiliser des médicaments :
– Les statines (inhibiteurs de la HMGCoA réductase) comme l’atorvastatine, la simvastatine, la pravastatine, la rosuvastatine, etc. Les statines agissent surtout contre l’hypercholestérolémie (taux élevé de cholestérol) et dans une moindre mesure contre l’hypertriglycéridémie (taux élevé de de triglycérides).
Davantage d’informations sur les statines
Remarques :
Les statines sont, de loin, les médicaments les plus utilisés lors d’hypercholestérolémie et en particulier en cas de LDL élevé. Mais comme ils mènent parfois à des effets secondaires (ex. douleurs musculaires), des alternatives efficaces existent comme celles mentionnées ci-dessous.
– Les fibrates. Dans cette classe de médicaments on trouve notamment le bézafibrate (Cedur® retard), le fénofibrate (Lipanthyl®) et le gemfibrozil (Gevilon®).
Remarque : les fibrates agissent surtout contre l’hypertriglycéridémie (taux élevé de de triglycérides, dans les VLDL). L’influence sur les LDL (cholestérol) est plus modeste.
– L’acide nicotinique et ses dérivés : acide nicotinique (Tredaptive®, hors commerce en Suisse) et acipimox (Olbetam®).
– Les résines échangeuses d’ions ou résines liant les acides biliaires (en anglais : bile-acid-binding resins). Par exemple cholestyramine (Quantalan®), colestipol (Colestid® – hors commerce en Suisse depuis 2021), resina polystyrenolica anionica fortis (Ipocol® Divistyramine). Le foie utilise le cholestérol pour fabriquer des acides biliaires, nécessaires à la digestion. Ces médicaments réduisent le cholestérol en affectant la production d’acides biliaires.
– L’ézétimibe (en anglais : ezetimibe), seul ou en association avec une statine (ex. ézétimibe-simvastatine). L’ézétimibe diminue l’absorption du cholestérol ingéré par le tube digestif. L’ézétimibe est une molécule utile chez les personnes qui ne supportent pas les statines. Ce médicament est pris une fois par jour, avec ou sans nourriture. Il a été démontré que l’ézétimibe réduit le risque de crise cardiaque (infarctus du myocarde) récurrente, d’accident vasculaire cérébral (AVC) et de décès par maladie cardiaque lorsqu’il est ajouté à une statine chez les patients qui ont souffert récemment d’un syndrome coronarien aigu, selon la Mayo Clinic.
– Les inhibiteurs de PCSK9 : alirocumab (Praluent®), évolocumab (Repatha®), inclisiran (Leqvio®).
Ces injections peuvent aider le foie à absorber davantage de cholestérol LDL, ce qui réduit la quantité de cholestérol dans le sang12.
Les inhibiteurs de PCSK9 sont notamment utilisés lorsque les statines ne fonctionnent pas correctement ou sont contre-indiquées, ainsi que comme thérapie de réserve lors d’hypercholestérolémie familiale. Les inhibiteurs de PCSK9 doivent être injectés par voie sous-cutanée. Depuis 2015, aux Etats-Unis et en Europe cette classe de médicaments appelés inhibiteurs de la PCSK9 (une enzyme) a été mise sur le marché. Ces médicaments qui sont des anticorps monoclonaux permettent d’abaisser le taux de LDL jusqu’à 60%. Les inhibiteurs de la PCSK9 sont surtout indiqués lorsque les statines ou d’autres hypolipidémiants ne font pas d’effet ou que le patient souffre d’effets secondaires provoqués par les statines comme des douleurs musculaires. Les inhibiteurs de la PCSK9 sont aussi particulièrement indiqués lors d’hypercholestérolémie familiale (en anglais familial hypercholesterolemia).
On trouve notamment les molécules suivantes dans cette classe de médicaments : l’évolocumab (nom de marque aux Etats-Unis : Repatha®) et l’alirocumab (nom de marque aux Etats-Unis : Praluent®). Ces médicaments sont pris sous forme injectable en général chaque 2 à 4 semaines.
Selon un article du Wall Street Journal publié le 20 juin 2017, ces médicaments sont très chers.
L’inclisiran (Leqvio®) est un petit ARN interférent dirigé contre l’ARN du PCSK9 utilisé contre l’hypercholestérolémie, ce médicament est administré 2 fois par année13.
– Les inhibiteurs de l’ATP citrate lyase : acide bempédoïque (Nilemdo®).
L’acide bémédoïque, une molécule disponible notamment aux Etats-Unis permettant de réduire le taux de LDL et le cholestérol global. L’acide bémédoïque est un médicament pris sous forme orale une fois par jour. Il agit en bloquant les voies de synthèse qui permettent au cholestérol de se développer, mais à un stade différent de celui des statines. L’acide bémédoïque est inhibiteur de l’adénosine triphosphate citrate lyase à action inhibitrice sur la synthèse du cholestérol. Il a été démontré que l’acide bémédoïque réduit le LDL d’environ 15% chez les patients étudiés lors d’essais cliniques14.
L’acide bempédoïque est administré conjointement à une statine ou d’autres médicaments hypocholestérolémiants si la plus haute dose de statine tolérée par une personne ne réduit pas suffisamment le taux de cholestérol dans le sang (cholestérolémie).
Préparation composée :
En Suisse, le Nustendi® (aux Etats-Unis : Nexlizet) contient 180 mg d’acide bempédoïque ainsi que 10 mg d’ézétimibe. La posologie est de 1 comprimé par jour, indépendamment des repas. Ce médicament est destiné au traitement de l’hypercholestérolémie familiale ou de la maladie cardio-vasculaire athérosclérotique manifeste chez les adultes, lorsqu’on ne parvient pas à atteindre les valeurs cibles de LDL avec la dose max. supportée de statine associée à l’ézétimibe ou à l’acide bempédoïque, ou pour des patients qui prenaient jusque-là le traitement combiné d’ézétimibe et d’acide bempédoïque15.
– La niacine. Aux Etats-Unis notamment, la niacine (vitamine B3) sous le nom de marque de Niacor est utilisée dans certains cas d’hypercholestérolémie. La niacine limite la capacité du foie à produire du LDL et VLDL. La plupart des médecins ne la recommandent qu’aux personnes qui ne peuvent pas prendre de statines16.
– Les oméga-3. Lire ci-dessous sous Bons conseils.
Plantes médicinales et remèdes naturels (en complément)
 L’ail (y compris et surtout l’ail noir), les baies d’aronia, l’avoine, le psyllium, le rooibos (en tisane), le lin et les germes de blé sont des plantes médicinales qui peuvent contribuer à la diminution du mauvais cholestérol.
L’ail (y compris et surtout l’ail noir), les baies d’aronia, l’avoine, le psyllium, le rooibos (en tisane), le lin et les germes de blé sont des plantes médicinales qui peuvent contribuer à la diminution du mauvais cholestérol.
Il semblerait que l’avoine et le psyllium, riches en fibres alimentaires, diminuent l’absorption du mauvais cholestérol par les intestins. Le lin (l’huile de lin), quant à lui, est riche en acide gras polyinsaturés (oméga-3). Cependant, les études scientifiques n’ont pas encore démontré de lien direct entre la prise de lin et la diminution des taux de cholestérol-LDL. De plus, il est nécessaire de respecter un intervalle d’au moins 2 heures entre la prise d’avoine ou de psyllium et d’autres médicaments. Car ces céréales peuvent également diminuer l’absorption des médicaments.
– Le maté a aussi un effet intéressant pour lutter contre le cholestérol, en particulier contre le LDL.
Levure de riz rouge – un traitement polémique
Depuis les années 2000, un remède naturel d’origine chinoise est utilisé dans certains pays ou régions pour lutter contre l’hypercholestérolémie : la levure de riz rouge. Elle contient une forme naturelle de lovastatine17 (la première statine mise sur le marché) appelée monacoline K. La levure de riz rouge est un produit de fermentation du riz commun avec certaines souches de moisissure du genre Monascus purpureus18.
On trouve la levure de riz rouge dans certains pays notamment en capsule (gélule) et selon son taux de cholestérol total, il s’agira de prendre un certain nombre de capsules par jour. Une fois atteint le taux de cholestérol désiré, il s’agira de diminuer le nombre de capsules à prendre. La consommation de levure de riz rouge n’est toutefois pas dépourvue d’effets secondaires. Certains patients se sont plaints de maux de tête, de douleurs gastriques, ainsi que des douleurs musculaires. Ces fameuses douleurs musculaires qui les ont fait arrêter leurs statines. La FDA américaine a mis en garde contre l’utilisation des préparations de levure de riz rouge19, car la quantité de lovastatine (statine) n’est pas constante, elle varie d’une préparation à une autre et même parfois pour le même médicament ou préparation.
En Suisse, en 2024 et selon nos informations, la levure de riz rouge n’était pas autorisée comme médicament, ni comme denrée alimentaire. Elle a été interdite par Swissmedic en 2019.
Spiruline
La spiruline, une sorte d’algue, peut aider à faire baisser le taux de mauvais cholestérol20.
Lire aussi : Des alternatives aux statines se sont montrées autant efficaces pour diminuer le risque cardiovasculaire
Remèdes naturels (en complément)
Tisane de maté, décoction d’artichaut
Bons conseils & Prévention
L’excès de cholestérol peut être associé au style de vie (lifestyle), c’est pourquoi certaines mesures peuvent efficacement contribuer à améliorer le taux de cholestérol comme :
– Mangez sainement et équilibré (fruits, légumes, céréales, graisses végétales) avec des aliments pauvres en graisses à acides gras saturés (graisses animales).
A consommer – alimentation saine, oméga-3
Une alimentation riche en fruits, légumes, céréales, huiles végétales et poisson permet naturellement d’abaisser le LDL, on retrouve ces aliments dans le célèbre régime méditerranéen.
On sait notamment que la consommation de noix, d’amandes et de noisettes abaissent le taux de LDL.
Privilégiez notamment des huiles avec acides gras insaturés, contenant des oméga-3 et oméga-6, comme l’huile de colza ou de noix riche en acides gras oméga avec un bon équilibre oméga-6 et oméga-3. L’huile de soja ou d’olive sont aussi possibles. Evitez le tournesol qui ne contient pas d’oméga-3 et qui est très riche en oméga-6. Il existe également en vente en pharmacie des préparations à base d’oméga-3 sous forme de complément alimentaire. Les acides gras oméga-3 peuvent contribuer à réduire les triglycérides.
A éviter
Il faudra aussi éviter des aliments d’origine animale riches en graisses saturées comme les oeufs (notamment jaune d’oeuf), les viandes, les crustacées, les dérivés gras du lait comme le beurre, etc. Ces aliments contribuent à l’augmentation du LDL.
– Limitez le stress, car le système du stress fortement lié au cholestérol.
– Diminuez ou arrêtez le tabac (lire notre dossier: Arrêter de fumer).
– Surveillez la pression sanguine (limitez l’hypertension).
– Faites une activité physique (marche) régulière de 30 minutes par jour. On observe une augmentation du taux de HDL ou bon cholestérol, en particulier la pratique de sport ou activité d’endurance (course à pied, vélo, natation, marche).
– Maigrissez, perdez du poids.
– Contrôlez le taux de glucose, surveillez le diabète.
– Prenez régulièrement ses médicaments, si vous êtes sous traitement contre le cholestérol.
Lire aussi : statines
Guide :
Cholestérol, bien préparer sa visite chez le médecin
News sur le cholestérol
– Mieux comprendre les statines avec le Prof. Nicolas Rodondi (février 2024)
– 5 chiffres à connaître pour une bonne santé cardiovasculaire
– Les Danois ont un taux de cholestérol plus élevé après Noël (étude)
– Des alternatives aux statines se sont montrées autant efficaces pour diminuer le risque cardiovasculaire
– Le “bon cholestérol” ou HDL semble avoir été survalorisé
Crédits photos et infographies :
Adobe Stock, Pharmanetis Sàrl (Creapharma.ch)
Historique de la révision médicale du dossier, auteurs et correcteurs :
– 26.02.2024 (par Xavier Gruffat, pharmacien)
– 21.02.2024 (par Xavier Gruffat, pharmacien – révision médicale complète du dossier)
– 01.02.2024 (par Xavier Gruffat, pharmacien)
Références scientifiques et bibliographie :
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- Livre en anglais : Mayo Clinic – Book of Home Remedies – Second Edition, Cindy A. Kermott, Martha P. Millman, 2017, Mayo Clinic
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- Article de la Mayo Clinic datant du 15 février 2021, site accédé par Creapharma.ch le 15 février 2021 et le lien fonctionnait à cette date
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- Atualização da Diretriz Brasileira de Dislipidemias e Prevenção da Aterosclerose . Arq Bras Cardiol 2017; 109(2Supl.1):1-76
- Atualização da Diretriz Brasileira de Dislipidemias e Prevenção da Aterosclerose . Arq Bras Cardiol 2017; 109(2Supl.1):1-76
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- Atualização da Diretriz Brasileira de Dislipidemias e Prevenção da Aterosclerose. Arq Bras Cardiol 2017; 109(2Supl.1):1-76
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- Newsletter de la Harvard Medical School, édition d’octobre 2022
- Article de la Mayo Clinic datant du 15 février 2021, site accédé par Creapharma.ch le 15 février 2021 et le lien fonctionnait à cette date
- PHARMA – INFO©, journal mensuel édité par l’Association des pharmaciens d’Argovie en Suisse (Aargauischer Apothekerverband), édition en français d’avril 2022
- SANJEEV NANDA (M.D.), Mayo Clinic a-z Health Guide, WHAT YOU NEED TO KNOW ABOUT SIGNS, SYMPTOMS, DIAGNOSIS & TREATMENT, 2nd edition, Rochester, Mayo Clinic Press, 2023.
- Livre en anglais : Mayo Clinic – Book of Home Remedies – Second Edition, Cindy A. Kermott, Martha P. Millman, 2017, Mayo Clinic
- DR. KURT HOSTETTMANN, Des plantes pour la prévention des affections cardiovasculaires, Saint-Maurice, Editions Pillet, 2023
- Livre en anglais : Mayo Clinic – Book of Home Remedies – Second Edition, Cindy A. Kermott, Martha P. Millman, 2017, Mayo Clinic
- DR. KURT HOSTETTMANN, Des plantes pour la prévention des affections cardiovasculaires, Saint-Maurice, Editions Pillet, 2023

